Lääketieteen asiantuntija
Uudet julkaisut
Molluscum contagiosum
Viimeksi tarkistettu: 04.07.2025

Kaikki iLive-sisältö tarkistetaan lääketieteellisesti tai se tarkistetaan tosiasiallisen tarkkuuden varmistamiseksi.
Meillä on tiukat hankintaohjeet ja vain linkki hyvämaineisiin mediasivustoihin, akateemisiin tutkimuslaitoksiin ja mahdollisuuksien mukaan lääketieteellisesti vertaisarvioituihin tutkimuksiin. Huomaa, että suluissa ([1], [2] jne.) Olevat numerot ovat napsautettavia linkkejä näihin tutkimuksiin.
Jos sinusta tuntuu, että jokin sisältö on virheellinen, vanhentunut tai muuten kyseenalainen, valitse se ja paina Ctrl + Enter.
Syyt molluscum contagiosum
Taudin aiheuttaja on molluscus contagiosum -virus, jota pidetään patogeenisenä vain ihmisille ja joka tarttuu joko suoran kosketuksen kautta (aikuisilla - usein yhdynnän aikana) tai epäsuorasti käyttämällä yleisiä hygieniatuotteita (pesulappuja, sieniä, pyyhkeitä jne.).
Itämisaika vaihtelee useista viikoista useisiin kuukausiin. Joskus tauti esiintyy ihmisillä, joilla on heikentynyt immuniteetti tai vakavia systeemisiä sairauksia.
Virus (MCV) on luokittelematon isorokkovirustyyppi. Tauti on laajalle levinnyt ja vaikuttaa vain ihmisiin. Alle vuoden ikäiset lapset sairastuvat harvoin, mahdollisesti äidiltä saadun immuniteetin ja pitkän itämisajan vuoksi.
Lukuisien havaintojen mukaan ontelosyylä on yleisempi atooppisesta ihottumasta ja ekseemasta kärsivillä potilailla. Tämä johtuu sekä ihon vähentyneestä reaktiivisuudesta että paikallisten steroidien pitkäaikaisesta käytöstä. Epätavallisen laajalle levinneitä ihottumia on havaittu sarkoidoosipotilailla, immunosuppressiivista hoitoa saavilla potilailla ja HIV-tartunnan saaneilla potilailla. Siten soluvälitteisellä immuniteetilla on suuri merkitys infektioprosessin esiintymisessä ja kehittymisessä.
Synnyssä
Patogeneesiyhteyksiä ei ole tutkittu riittävästi, mutta ratkaiseva rooli on epidermaalisen kasvutekijän häiriintymisellä. Virus tunkeutuu epidermiksen tyvikerroksen keratinosyytteihin ja lisää merkittävästi solujen jakautumisnopeutta. Sitten okakerroksessa tapahtuu aktiivinen virus-DNA:n kertyminen. Tämän seurauksena muodostuu kyhmy, jonka keskellä tapahtuu epidermiksen solujen tuhoutumista ja hajoamista, kun taas tyvikerroksen soluihin ei vaikuteta. Kyhmyn keskiosaa edustavat siis noin 25 μm:n halkaisijaltaan olevat hyaliinikappaleet (nilviäiskappaleet), jotka puolestaan sisältävät virusmateriaalin massoja. Dermiksen tulehdusmuutokset ovat merkityksettömiä tai puuttuvat kokonaan, mutta pitkäaikaisten elementtien tapauksessa ne voivat ilmetä kroonisena granulomatoottisena infiltraattina.
Miten molluscum contagiosum tarttuu?
Molluscum contagiosum leviää suorassa kosketuksessa rikkoutuneen ihon tai saastuneiden esineiden kanssa. Molluscum contagiosumin tärkeimmät leviämistavat ovat:
- Molluscum contagiosumin pääasiallinen leviämistapa on suora fyysinen kosketus tartunnan saaneen henkilön kanssa. Tähän voi sisältyä ihokontakti ihottuman kanssa, käsi kädessä, suuteleminen tai seksuaalinen kontakti.
- Yhteiskäytössä olevat esineet: Molluscum contagiosum -virus voi levitä myös tartunnan saaneiden ihmisten käyttämien yhteiskäytössä olevien esineiden, kuten pyyhkeiden, vaatteiden, lelujen, uima-altaiden tai suihkujen, kautta. Virus voi jäädä näihin esineisiin ja tarttua muihin ihmisiin niiden käytön yhteydessä.
- Raapiminen ja trauma: Viruksen lähde voi siirtyä vaurioituneista ihoalueista mekaanisen toiminnan, kuten raapimisen, kaapimisen tai ihottuman poistamisen, seurauksena. Tämä voi johtaa viruksen leviämiseen muille ihoalueille.
- Autoinfektio: Harvinaisissa tapauksissa molluscum contagiosum voi levitä kehon osasta toiseen samalla henkilöllä. Tämä voi tapahtua, jos infektoitunut iho joutuu kosketuksiin terveen ihon kanssa.
On tärkeää korostaa, että molluscum contagiosum voi tarttua helposti, erityisesti lasten keskuudessa ja tilanteissa, joissa ihmiset ovat lähellä toisiaan tai käyttävät yhteisiä hygieniatuotteita. Siksi on tärkeää noudattaa hygieniaohjeita ja välttää suoraa kosketusta sairastuneen ihon kanssa viruksen leviämisen estämiseksi.
Oireet molluscum contagiosum
Molluscum contagiosumin itämisaika on 14 päivästä 6 kuukauteen. Ihottumaa edustavat kiiltävät, helmiäisvalkoiset, puolipallon muotoiset näppylät, joiden keskellä on navan muotoinen painauma. Hitaasti kasvaessaan näppylä voi saavuttaa 5–10 mm:n halkaisijan 6–12 viikossa. Yksittäisissä leesioissa näppylöiden halkaisija saavuttaa merkittäviä kokoja. Vamman jälkeen tai spontaanisti, useiden kuukausien kuluttua, näppylät voivat märkiä ja haavautua. Yleensä ihottuma häviää itsestään 6–9 kuukauden kuluttua, mutta jotkut kestävät jopa 3–4 vuotta. Ihottuma esiintyy useimmiten kasvoissa, kaulassa, vartalossa, erityisesti kainaloissa, lukuun ottamatta sukupuoliteitse tarttuvia infektioita, jolloin anogenitaalialue yleensä vaikuttaa. Elementtejä voi esiintyä myös päänahassa, huulilla, kielessä, poskien limakalvoilla, missä tahansa ihon osassa, mukaan lukien epätyypillinen lokalisointi - jalkapohjien iho. Näppylöitä voi esiintyä arvissa ja tatuoinneissa.
Viruksen sisäänvientikohdissa esiintyy yksittäisiä tai useita, tiheitä, kiiltäviä, kivuttomia, vaaleanpunaisia tai harmahtavankeltaisia kyhmyjä, joiden koko vaihtelee hirssinjyvästä herneen kokoiseen. Elementin keskellä on tyypillinen syvennys. Lapsilla ne sijaitsevat useimmiten kasvoilla, kaulassa ja käsien takaosassa, ja ne voivat olla satunnaisesti hajallaan koko iholla tai ryhmiteltyinä erillisiksi alueiksi.
Alle 10-vuotiailla lapsilla ontelosyylä esiintyy useimmiten kasvoissa. Ihottumaa esiintyy useimmiten silmäluomissa, erityisesti ripsien tyvessä, silmien ympärillä, nenässä ja sen ympärillä, poskissa ja leuassa. Kasvojen lisäksi ihottuma vaikuttaa usein myös muihin alueisiin - submandibulaariseen alueeseen, kaulaan, rintaan, yläraajoihin, vartaloon, ulkoisiin sukupuolielimiin jne.
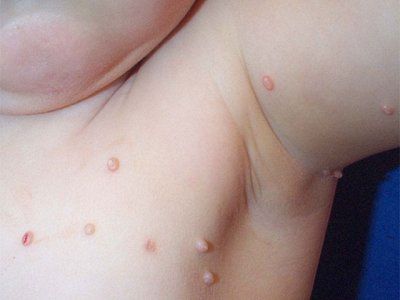
Jos lapsilla usein esiintyvä kasvoilla esiintyminen (noin puolet kaikista tapauksista) on selitettävissä ja yleinen ilmiö, aikuisilla molluscum contagiosum esiintyy harvoin kasvoilla ja sitä pidetään heikentyneen immuniteetin (atopia, immunosuppressiivinen hoito, AIDS jne.) seurauksena. Aikuisia pidetään immuuneina virukselle, joten sen nopea leviäminen iholle, erityisesti kasvoille, sekä epätyypillisten muotojen esiintyminen viittaavat hankittuun immuunipuutokseen. Tällaisissa tapauksissa on tarpeen selvittää anamneesi ja suorittaa tarvittavat tutkimukset (mukaan lukien HIV-infektio) patogeneesin selvittämiseksi.
Tyypillisissä tapauksissa ihottuman ensisijaiset elementit ovat tulehduksettomia, puoliläpikuultavia kyhmyjä, jotka ovat valkoisia-mattapintaisia, lihanvärisiä tai kellertävän vaaleanpunaisia ja nuppineulanpään tai hirssinjyvän kokoisia. Useimmiten tällaisia elementtejä on useita, ne sijaitsevat pienissä ryhmissä, epäsymmetrisesti eivätkä aiheuta subjektiivisia tuntemuksia. Pienissä elementeissä ei ole keskellä napanuorapainaumia, ja ne muistuttavat hyvin paljon milioita tai litteiden syylien nuoria muotoja. Niiden lukumäärä ja koko kasvavat hitaasti, ja ne saavuttavat herneen keskikoon. Tällaisilla elementeillä on puolipallon muoto, tyypillinen painauma keskellä ja tiivis koostumus. Kun kyhmyä puristetaan sivuilta pinseteillä, napanuorapainaumasta irtoaa valkeahko, pehmeä massa, joka koostuu keratinisoituneista epidermisoluista, nilviäisistä ja rasvasta. Tämä auttaa kliinisessä ja mikroskooppisessa diagnoosissa.
Kasvojen kliiniset ilmentymät voivat olla hyvin vaihtelevia ja muistuttaa joitakin muita samankaltaisia ihotauteja. Edellä kuvattujen tyypillisten elementtien lisäksi voi esiintyä myös epätyypillisiä muotoja. Tapauksissa, joissa yksittäinen elementti saavuttaa 1 cm:n tai suuremman koon, havaitaan kystan kaltainen jättimäinen muoto. Jotkut elementit (yleensä jättimäiset) haavautuvat ja muistuttavat keratoakantoomaa, haavautunutta basaliomaa tai iho-okasolusyöpää. Yksittäiset elementit voivat tulehtua, märkiä, minkä vuoksi ne muuttavat ulkonäköään ja muistuttavat aknea (akneiforminen), vesirokkoa (varicelliforminen), follikuliittia (follikuliitin kaltainen) tai furunkkelia (furunkkelin kaltainen). Tällaiset kliiniset muodot aiheuttavat tiettyjä vaikeuksia diagnosoinnissa. Tyypillisten kyhmyjen samanaikainen esiintyminen helpottaa diagnoosia. Märkiminen päättyy yleensä tämän elementin spontaaniin regressioon.
HIV-tartunnan saaneilla henkilöillä ihottumat ovat moninkertaisia, paikallisia pääasiassa kasvoissa ja vastustuskykyisiä perinteiselle hoidolle.
Aikuisilla, joilla on sukupuoliteitse tarttuvia infektioita, ihottumat voivat sijaita sukupuolielimissä ja periginaalisilla alueilla.
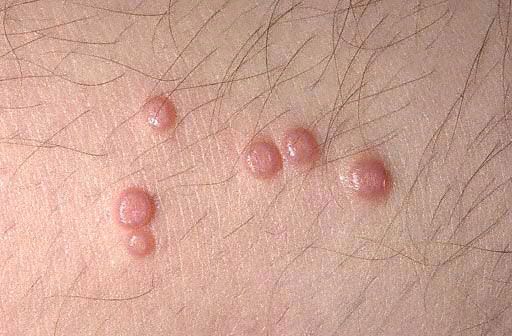
Kyhmyjen tyypillinen piirre on valkoisen, pehmeän massan vapautuminen papulejen keskipainatuksesta, kun niitä puristetaan pinseteillä. Subjektiiviset tuntemukset ovat yleensä poissa. Joskus ihottumat voivat yhdistyä suuriksi, epätasaisiksi, kasvaimia muistuttaviksi muodostelmiksi ("jättiläisnilviäiset") tai hävitä itsestään.
Histopatologia
Havaitaan tyypillinen päärynänmuotoisista lohkoista koostuva muodostuma. Epidermiksen solut ovat suurentuneita, soluplasmassa on paljon viruspartikkeleita sisältäviä nilviäiskappaleita. Dermiksessä on pieni tulehdusinfiltraatti.
Diagnoosi perustuu tyypilliseen kliiniseen kuvaan. Diagnoosi voidaan varmistaa havaitsemalla tyypillisiä "nilviäiskappaleita" nilviäisestä puristetun pehmeän massan mikroskooppisessa tutkimuksessa (kiiltävät mikroskoopin tummassa kentässä tarkasteltaessa alkuperäistä valmistetta tai värjäytyvät tummansinisiksi pääväreillä - metyleenisinisellä tai Romanovsky-Giemsalla). Joissakin tapauksissa diagnoosin selventämiseksi tehdään ihoalueen histologinen tutkimus.
Diagnostiikka molluscum contagiosum
Lasten ja nuorten kasvoilla molluscum contagiosum erottuu ensisijaisesti litteistä syylistä, milioista, angiofibroomista (eristetyistä ja symmetrisistä), syringoomasta, epidermodysplasia verruciformisista, Darierin taudista, trikoepitelioomista ja epätyypillisistä muodoista - kystoista, aknesta, vesirokkoihottumasta, follikuliitista, furunkkelista, ohrasta.
Keski-ikäisillä ja iäkkäillä ihmisillä, edellä mainittujen, tälle ryhmälle harvinaisempien dermatoosien lisäksi, molluscum contagiosumin erotusdiagnoosi suoritetaan talirauhasten seniilin hyperplasian, ksantelasman, papulaarisen ksantooman, kystisen elastoidoosin ja komedonien (Favre-Racouchotin tauti) kanssa, hydrokystooman (silmäluomilla), keratoakantooman, haavaisen basaliooman tai ihon okasolusyövän kanssa.
Mitä on tutkittava?
Kuinka tarkastella?
Kuka ottaa yhteyttä?
Hoito molluscum contagiosum
Potilaiden tulisi välttää uima-altaiden ja julkisten kylpylöiden käyttöä ja noudattaa huolellisesti henkilökohtaisen hygienian sääntöjä. Kaikki kosmeettiset toimenpiteet ovat ei-toivottuja. Molluscum contagiosumiin ei ole erityistä hoitoa.
Lääkkeet
Molluscum contagiosumin hoitoon voi kuulua useiden lääkkeiden käyttö. Tässä on joitakin niistä:
- Paikallisesti käytettävät retinoidit: Näihin lääkkeisiin kuuluvat esimerkiksi tretinoiini (Retin-A) ja tazaroteeni (Tazorac). Nämä lääkkeet voivat auttaa nopeuttamaan nilviäisten kuivumisprosessia.
- Trikloorietikkahappo (TCA): Tätä kemikaalia voidaan levittää suoraan nilviäisiin niiden poistamiseksi. Toimenpiteen suorittaa vain lääkäri.
- Imiquimod (Aldara): Tätä voidetta voidaan käyttää stimuloimaan immuunijärjestelmää tappamaan molluscum contagiosum -virussoluja.
- Ihonalainen imiquimod (Zyclara): Tämä lääke on samanlainen kuin Aldara-voide, mutta se annetaan pistoksena ihon alle.
- Cantharidin: Tätä kemikaalia voidaan käyttää molluscum contagiosumin hoitoon, mutta lääkärin on käytettävä sitä, koska se voi aiheuttaa ihoärsytystä.
Kuinka poistaa molluscum contagiosum?
Molluscum contagiosumin voi poistaa epilaatiopinseteillä ja lusikalla kaapimalla, minkä jälkeen eroosiota voidellaan 1-prosenttisella jodiliuoksella. Ennen poistoa suositellaan paikallispuudutusta 10-prosenttisella lidokaiini-suihkeella tai lyhytaikaista jäädytystä nestemäisellä typellä (erityisesti lapsilla). Tällainen hoito ei jätä pysyviä jälkiä. Kasvojen diathermokoagulaatiota, kryo- tai laserhoitoa on parasta välttää, koska ne voivat jättää arpikudoksen. Pienillä lapsilla on joissakin tapauksissa suositeltavaa jättää alkuaineet hoitamatta tai rajoittaa itsesi interferonivoiteen pitkäaikaiseen ulkoiseen käyttöön.
Potilaiden (tai lasten vanhempien) tulee olla tietoisia taudin mahdollisista uusiutumisista, joten kaikkia perheenjäseniä sekä potilasta tulee tutkia 2–3 viikkoa hoidon päättymisen jälkeen ja ottaa huomioon havaitut altistavat tekijät.
On tarpeen poistaa solmut Volkman-lusikalla, diathermokoagulaatiolla ja sen jälkeen voidella 2-5-prosenttisella jodiliuoksella. Myös alkuaineiden diathermokoagulaatio on mahdollista. Levinneissä taudin muodoissa käytetään antiviraalisia aineita: proteflasiittia (15-20 tippaa 2 kertaa päivässä aikuisille), interferonia (3-4 tippaa nenään 4-5 kertaa päivässä) tai metisatsonia suun kautta.
Kliiniset ohjeet
Molluscum contagiosum on Molluscum contagiosum -viruksen aiheuttama virustauti. Se ilmenee pieninä, pyöreinä, sileinä, papulaarisina ihovaurioina, jotka voivat olla valkoisia, vaaleanpunaisia tai kiinteitä. Virus leviää kosketuksessa tartunnan saaneiden potilaiden tai esineiden, kuten pyyhkeiden tai vaatteiden, kanssa.
Molluscum contagiosumin hoidon kliiniset ohjeet voivat sisältää seuraavat:
- Havainnointi ilman hoitoa: Joillakin potilailla ontelosyylä voi hävitä itsestään muutamassa kuukaudessa tai muutamassa vuodessa. Tätä havainnointimenetelmää voidaan suositella lapsille ja aikuisille, joilla on pieni määrä leesioita.
- Ekstruusio (uutto): Tässä toimenpiteessä lääkäri käyttää instrumenttia puristaakseen nilviäisen sisällön ulos. Ekstruusion suorittaa yleensä lääkäri tai ihotautilääkäri, ja se voi olla kivulias. Se voi olla tehokasta, mutta palovammoja, arpeutumista tai uusiutumista voi esiintyä.
- Kemialliset käsittelyt: Lääkärisi voi määrätä kemikaaleja, kuten trikloorietikkahappoa (TCA) tai ihonalaista imiquimodia, nilviäisten poistamiseksi. Nämä hoidot voivat myös aiheuttaa punoitusta, polttelua ja hilseilyä.
- Kirurginen hoito: Nilviäisten kirurgista poistamista saksilla, laserilla tai sähkökauterisaatiolla voidaan harkita tapauksissa, joissa muut menetelmät ovat tehottomia.
- Leviämisen estäminen: Koska molluscum contagiosum leviää helposti, on tärkeää välttää kosketusta tartunnan saaneiden ihoalueiden ja esineiden kanssa, jotka saattavat olla viruksen saastuttamia.
Molluscum contagiosumin hoito tulee suorittaa lääkärin valvonnassa, ja menetelmän valinta riippuu molluskien määrästä ja sijainnista sekä potilaan iästä ja yleiskunnosta. Erityisten suositusten ja lääkemääräysten saamiseksi sinun tulee aina kääntyä lääkärin puoleen.
Luettelo joistakin molluscum contagiosumin tutkimukseen liittyvistä kirjoista ja tutkimuksista
- "Molluscum Contagiosum: Diagnostiikka ja kliininen hoito" Kirjoittaja: John Bordeau, MD Julkaisuvuosi: 2012
- "Molluscum Contagiosum: Lääketieteellinen sanakirja, bibliografia ja selityksin varustettu tutkimusopas internetviitteisiin" Kirjoittaja: Health Publica Icon Health Publications Julkaisuvuosi: 2004
- "Molluscum Contagiosum: Täydellinen opas" Kirjoittaja: Frederick Babinski, MD Julkaisuvuosi: 2017
- "Molluscum contagiosumin epidemiologia lapsilla: systemaattinen katsaus" Kirjoittajat: Seyed Alireza Abtahi-Naeini, Mahin Aflatoonian ja muut Julkaisuvuosi: 2015
- "Nilviäisvirus: Nykytrendit ja tulevaisuudennäkymät" Kirjoittajat: Anubhav Das, AK Singh ja muut Julkaisuvuosi: 2019
- "Molluscum Contagiosum -virus: rokkovirusten laiminlyöty serkku" Kirjoittajat: SR Patel, G. Varveri ja muut Julkaisuvuosi: 2019
Kirjallisuus
Butov, Yu. S. Dermatovenereologia. Kansallinen johtajuus. Lyhyt painos / toim. Yu. S. Butova, Yu. K. Skripkina, OL Ivanova. - Moskova: GEOTAR-Media, 2020.


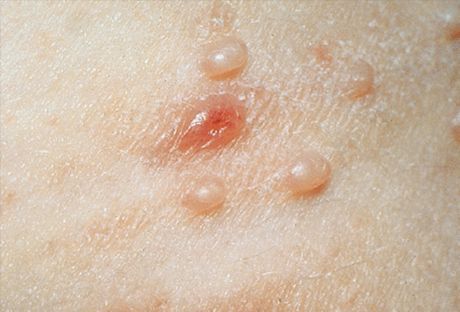
 [
[