Lääketieteen asiantuntija
Uudet julkaisut
Ihon T-solulymfoomat
Viimeksi tarkistettu: 04.07.2025

Kaikki iLive-sisältö tarkistetaan lääketieteellisesti tai se tarkistetaan tosiasiallisen tarkkuuden varmistamiseksi.
Meillä on tiukat hankintaohjeet ja vain linkki hyvämaineisiin mediasivustoihin, akateemisiin tutkimuslaitoksiin ja mahdollisuuksien mukaan lääketieteellisesti vertaisarvioituihin tutkimuksiin. Huomaa, että suluissa ([1], [2] jne.) Olevat numerot ovat napsautettavia linkkejä näihin tutkimuksiin.
Jos sinusta tuntuu, että jokin sisältö on virheellinen, vanhentunut tai muuten kyseenalainen, valitse se ja paina Ctrl + Enter.
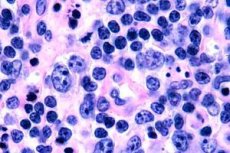
Useimmiten T-solulymfoomat rekisteröidään iäkkäillä ihmisillä, vaikka yksittäisiä tapauksia taudista havaitaan jopa lapsilla. Miehet sairastuvat kaksi kertaa useammin kuin naiset. T-solulymfoomat ovat luonteeltaan epidermotrooppisia.
Syyt Ihon T-solulymfoomat
Ihon T-solulymfoomien syitä ja patogeneesiä ei täysin ymmärretä. Tällä hetkellä useimmat tutkijat pitävät ihmisen T-soluleukemiavirus tyyppiä 1 (HTLV-1) I tärkeimpänä etiologisena tekijänä, joka käynnistää ihon pahanlaatuisten T-solulymfoomien kehittymisen. Tämän lisäksi käsitellään muiden virusten roolia T-solulymfooman kehittymisessä: Epstein-Barr-virus, herpes simplex tyyppi 6. T-solulymfoomaa sairastavilla potilailla viruksia löytyy ihosta, ääreisverestä ja Langerhansin soluista. HTLV-I:n vasta-aineita havaitaan monilla mycosis fungoides -potilailla.
Tärkeä paikka T-solulymfoomien patogeneesissä on ihon immunopatologisilla prosesseilla, joista tärkein on klonaalisten lymfosyyttien hallitsematon lisääntyminen.
Lymfosyyttien, epiteelisolujen ja makrofagijärjestelmän solujen tuottamilla sytokiineilla on tulehdusta edistäviä ja proliferatiivisia vaikutuksia (IL-1, joka vastaa lymfosyyttien erilaistumisesta; IL-2 - T-solujen kasvutekijä; IL-4 ja IL-5, jotka lisäävät eosinofiilien virtausta leesioon ja niiden aktivaatiota jne.). T-lymfosyyttien virtauksen seurauksena leesioon muodostuu Pautrierin mikroabsesseja. Samanaikaisesti lymfosyyttien lisääntyneen proliferaation kanssa kasvaimia ehkäisevien puolustussolujen aktiivisuus heikkenee: luonnolliset tappajasolut, lymfosytotoksiset lymfosyytit, dendriittisolut, erityisesti Langerhansin solut, sekä sytokiinit (IL-7, IL-15 jne.) - kasvainten kasvun estäjät. Perinnöllisten tekijöiden roolia ei voida sulkea pois. Perinnöllisten tapausten esiintyminen, joidenkin histokompatibiliteettiantigeenien (HLA B-5 ja HLA B-35 - erittäin pahanlaatuisissa iholymfoomissa, HLA A-10 - vähemmän aggressiivisissa lymfoomissa, HLA B-8 - erytrodermisessa muodossa mycosis fungoides) tiheä havaitseminen vahvistavat dermatoosin perinnöllisen luonteen.
Kliiniset havainnot viittaavat pitkäaikaisten kroonisten ihotautien (neurodermatiitti, atooppinen dermatiitti, psoriaasi jne.) mahdolliseen muuttumiseen sieni-sienitulehdukseksi. Keskeinen tekijä on lymfosyyttien pitkäaikainen pysyminen tulehduspesäkkeessä, mikä häiritsee immuunijärjestelmän valvontaa ja edistää pahanlaatuisten lymfosyyttien kloonin syntymistä ja siten pahanlaatuisen proliferatiivisen prosessin kehittymistä.
Fyysisten tekijöiden, kuten auringonsäteilyn, ionisoivan säteilyn ja kemiallisten aineiden, vaikutus kehoon voi johtaa "genotraumaattisten" lymfosyyttien kloonin syntymiseen, joilla on mutageeninen vaikutus lymfoidisoluihin ja lymfosyyttien pahanlaatuisuuden kehittymiseen.
Siksi T-solulymfoomia voidaan pitää monitekijäisenä sairautena, joka alkaa lymfosyyttien aktivoitumisesta erilaisten karsinogeenisten, "genotraumatisoivien" tekijöiden vaikutuksesta ja dominantin T-solukloonin syntymisestä. Immuunivalvontahäiriön vakavuus, pahanlaatuisten lymfosyyttien klooni, määrää T-solulymfoomien kliiniset ilmentymät (täplä-, plakki- tai kasvainelementit).
Synnyssä
Mycosis fungoides -taudin varhaisvaiheessa havaitaan akantoosia laajoine prosesseineen, tyvikeratinosyyttien hyperplasiaa ja tiivistymistä, joidenkin tyvisolujen vakuolaarista rappeutumista, epätyypillisiä mitooseja epidermiksen eri kerroksissa ja infiltraatin epidermotropismia, jossa lymfosyyttejä tunkeutuu epidermikseen. Dermiksessä havaitaan pieniä infiltraatteja verisuonten ympärillä, jotka koostuvat yksittäisistä mononukleaarisista soluista, joilla on hyperkromiset tumat - "mykoottiset" solut. Toisessa vaiheessa havaitaan dermaalisen infiltraatin vakavuuden ja infiltraattisolujen epidermotropismin lisääntymistä, minkä seurauksena pahanlaatuiset lymfosyytit tunkeutuvat epidermikseen muodostaen klustereita Potrierin mikroabsessien muodossa. Kolmannessa, kasvainvaiheessa, havaitaan massiivista akantoosia ja epidermiksen lievää surkastumista, sekä kasvainlymfosyyttien lisääntynyttä infiltraatiota epidermikseen, jotka muodostavat useita Potrierin mikroabsesseja. Massiivinen infiltraatti sijaitsee koko dermiksen paksuudessa ja peittää osan ihonalaisesta kerroksesta. Havaitaan lymfosyyttien blastimuotoja.
Ihon suuri anaplastinen T-solulymfooma
Sitä edustaa ryhmä lymfoproliferatiivisia prosesseja, joille on ominaista epätyypillisten klonaalisten suurten anaplastisten CD30+ T-solujen proliferaattien läsnäolo. Yleensä se kehittyy toissijaisesti mycosis fungoides -sienen kasvainvaiheessa tai Sezaryn oireyhtymässä, mutta se voi kehittyä itsenäisesti tai tämän tyyppisten systeemisten lymfoomien leviämisen myötä. Kliinisesti tällaiset lymfoomat vastaavat niin sanottua mycosis fungoides -sienen dekapitoitua muotoa, joka koostuu yksittäisistä tai useista, yleensä ryhmitellyistä, solmukkeista.
Histologisesti proliferaatti peittää lähes koko dermiksen, ja epidermotropismi voi olla läsnä epidermaalisen surkastumisen tapauksessa.
Sytologisesti kasvainsolujen koko ja muoto voivat vaihdella. Näiden ominaisuuksien perusteella erotetaan keskikokoinen ja suurisoluinen pleomorfinen T-solulymfooma, jonka ytimet ovat muodoltaan epäsäännöllisiä – kiemurtelevia, moniliuskaisia, tiheällä kromatiinilla, hyvin määritellyllä tumakkeella ja melko runsaalla sytoplasmalla; immunoblastinen – jossa on suuret pyöreät tai soikeat tumat, kirkas karyoplasma ja yksi keskellä sijaitseva tumake; anaplastinen – jossa on rumia, erittäin suuria soluja, joiden ytimet ovat epäsäännöllisen muotoisia ja sytoplasma runsas. Fenotyyppisesti koko tämä ryhmä kuuluu T-auttajalymfoomiin ja voi olla CD30+ tai CD30-.
R. Willemze ym. (1994) osoittivat, että CD30+-lymfooman kulku on suotuisampi. Genotyypillisesti havaitaan T-lymfosyyttireseptorin klonaalinen uudelleenjärjestymä.
 [ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ]
[ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ]
Oireet Ihon T-solulymfoomat
Yleisin ihosolujen T-lymfoomien ryhmässä on mycosis fungoides, joka muodostaa noin 70 % tapauksista. Taudilla on kolme kliinistä muotoa: klassinen, erytroderminen ja beheaded. T-solulymfoomille on ominaista ihottumien polymorfismi läiskien, plakkien ja kasvainten muodossa.
Mycosis fungoides -sienen erytroderminen muoto alkaa yleensä hallitsemattomalla kutinalla, turvotuksella, yleisellä hyperemialla, eryteemaisten ja levyepiteelisolujen esiintymisellä vartalon ja raajojen iholla, jotka yleensä sulautuvat ja kehittyvät erytrodermaksi 1-2 kuukauden kuluessa. Lähes kaikilla potilailla esiintyy kämmenten ja jalkapohjien hyperkeratoosia ja diffuusia karvanlähtöä koko iholla. Kaikki imusolmukeryhmät ovat suuresti suurentuneet. Suurentuneet nivus-, reisiluun, kainalon ja kyynärtaipeen imusolmukkeet tunnustellaan tiheän elastisen koostumuksen omaavina "pusseina", jotka eivät ole sulautuneet ympäröiviin kudoksiin ja ovat kivuttomia. Yleistila heikkenee jyrkästi: esiintyy kuumetta, jonka ruumiinlämpö on jopa 38-39 °C, yöhikoilua, heikkoutta ja painonlaskua. Tällä hetkellä monet ihotautilääkärit pitävät Sezaryn oireyhtymää harvinaisimpana leukemisenä varianttina mycosis fungoides -sienen erytrodermisesta muodosta.
Lymfosytogrammeissa havaitaan voimakas leukosytoosi - Sezary-solut. Sezary-solut ovat pahanlaatuisia T-auttajasoluja, joiden ytimillä on taittunut aivopinta ja syvät tumakalvon invaginaatiot. Kuolemaan johtava tulos havaitaan 2-5 vuoden kuluttua, ja sen yleinen syy on sydän- ja verisuonitaudit ja myrkytys.
Mycosis fungoides -sienen dekapitoitu muoto ilmenee kasvainmaisten leesioiden nopeana kehittymisenä näennäisesti terveelle iholle ilman aiempaa pitkäaikaista plakin muodostumista. Tälle muodolle on ominaista korkea pahanlaatuisuusaste, jota pidetään lymfosarkooman ilmentymänä. Kuolemaan johtava tulos havaitaan vuoden kuluessa.
Vaiheet
Mycosis fungoides -sienen klassiselle muodolle on ominaista kolme kehitysvaihetta: erythematoottinen-levyepiteelimäinen, plakkimainen ja kasvainmainen.
Ensimmäinen vaihe muistuttaa joidenkin hyvänlaatuisten tulehduksellisten dermatoosien - ekseeman, seborrooisen dermatiitin ja plakkiparapsoriaasin - kliinistä kuvaa. Tässä taudin vaiheessa havaitaan erikokoisia läiskiä, jotka ovat voimakkaan vaaleanpunaisia, vaaleanpunaisenpunaisia ja violetin sävyisiä, pyöreitä tai soikeita, suhteellisen selkeillä rajoilla varustettuja, pinnallisia lesemäisiä tai hienojakoisia hilseilyjä. Elementit sijaitsevat usein ihon eri alueilla, useimmiten vartalolla ja kasvoilla. Vähitellen niiden määrä kasvaa. Ajan myötä prosessi voi saada erytroderman luonteen (erytroderminen vaihe). Ihottuma voi kestää vuosia tai hävitä itsestään. Toisin kuin hyvänlaatuisissa tulehduksellisissa dermatoosissa, ihottuman ja kutinan elementit ovat tässä vaiheessa resistenttejä hoidolle.
Infiltratiivinen plakkivaihe kehittyy useiden vuosien aikana. Aikaisemmin olemassa olevien täpläihottumien tilalle ilmestyy pyöreitä tai epäsäännöllisiä plakkeja, jotka ovat väriltään voimakkaan violetteja, selvästi rajautuneet terveestä ihosta, tiheitä ja hilseilevän näköisiä. Niiden koostumus muistuttaa "paksua pahvia". Jotkut niistä häviävät itsestään, jolloin jäljelle jää tummanruskeita hyperpigmentaatio- ja/tai surkastumisalueita (poikiloderma). Kutina on tässä vaiheessa vielä voimakkaampaa ja kivuliaampaa, ja esiintyy kuumetta ja painon laskua. Tässä vaiheessa voi esiintyä imusolmukkeiden tukkoisuutta.
Kolmannessa, kasvainvaiheessa, esiintyy kivuttomia, tiheän, elastisen koostumuksen omaavia, kellertävänpunaisia kasvaimia, jotka kehittyvät plakeista tai nousevat näennäisesti terveelle iholle. Kasvainten muoto on pallomainen tai litistynyt, usein muistuttaen sienenkorkkia. Kasvaimia voi esiintyä missä tahansa. Niiden lukumäärä vaihtelee suuresti yhdestä kymmeniin, koot - halkaisijaltaan 1-20 cm. Kun pitkään olemassa olleet kasvaimet hajoavat, muodostuu epätasaisia reunoja ja syväpohjaisia haavaumia, jotka ulottuvat faskiaan tai luuhun. Useimmiten vaurioituvat imusolmukkeet, perna, maksa ja keuhkot. Yleistila pahenee, myrkytysoireet ilmaantuvat ja lisääntyvät, heikkous kehittyy. Klassisen mycosis fungoides -muodon potilaiden keskimääräinen elinajanodote diagnoosin tekohetkestä on 5-10 vuotta. Kuolleisuus havaitaan yleensä samanaikaisten sairauksien seurauksena: keuhkokuume, sydän- ja verisuonitaudit, amyloidoosi. Subjektiivisesti tuntuu kutinaa ja kasvainten hajoaessa kipua vaurioituneilla alueilla.
Mitä on tutkittava?
Kuinka tarkastella?
Hoito Ihon T-solulymfoomat
Eryteemaattisessa-levyepiteelisoluvaiheessa potilaat eivät tarvitse kasvainten vastaista hoitoa; heille määrätään paikallisia kortikosteroideja (prednisoloni, betametasoni, deksametasonijohdannaiset), interferoni alfaa (3 miljoonaa IU päivässä, sitten 3 kertaa viikossa 3-6 kuukauden ajan kliinisistä oireista tai hoidon tehokkuudesta riippuen), interferoni gammaa (100 000 IU päivässä 10 päivän ajan, sykli toistetaan 12-3 kertaa 10 päivän tauolla), PUVA-hoitoa tai Re-PUVA-hoitoa. PUVA-hoidon tehokkuus perustuu psoraleenien ja DNA:n välisten kovalenttisten ristisidosten selektiiviseen muodostumiseen lisääntyvissä T-auttajasoluissa, mikä estää niiden jakautumista. Toisessa vaiheessa käytetään edellä mainittujen lääkkeiden lisäksi systeemisiä kortikosteroideja (30-40 mg prednisolonia päivässä 1,5-2 kuukauden ajan) ja sytostaattisia lääkkeitä (prospediini 100 mg päivässä päivittäin, yhteensä 4-5 injektiota). Interferonien yhdistäminen muihin hoitomenetelmiin on voimakkaampaa terapeuttista vaikutusta (interferonit + PUVA, interferonit + sytostaatit, interferonit + aromaattiset retinoidit).
Kasvainvaiheessa pääasiallinen menetelmä on polykemoterapia. Käytetään vinkristiinin (0,5–1 mg laskimoon kerran vuorokaudessa, yhteensä 4–5 injektiota) yhdistelmää prednisolonin (40–60 mg vuorokaudessa suun kautta kemoterapian aikana), prospidiinin (100 mg vuorokaudessa, yhteensä 3 g) ja interferonien kanssa. Suositellaan fotodynaamista hoitoa, elektronisuihkuhoitoa ja fotofereesiä (kehonulkoinen fotokemoterapia).

