Lääketieteen asiantuntija
Uudet julkaisut
Ihmisen papilloomavirus: rakenne, elinkaari, miten se tarttuu, ennaltaehkäisy.
Viimeksi tarkistettu: 04.07.2025

Kaikki iLive-sisältö tarkistetaan lääketieteellisesti tai se tarkistetaan tosiasiallisen tarkkuuden varmistamiseksi.
Meillä on tiukat hankintaohjeet ja vain linkki hyvämaineisiin mediasivustoihin, akateemisiin tutkimuslaitoksiin ja mahdollisuuksien mukaan lääketieteellisesti vertaisarvioituihin tutkimuksiin. Huomaa, että suluissa ([1], [2] jne.) Olevat numerot ovat napsautettavia linkkejä näihin tutkimuksiin.
Jos sinusta tuntuu, että jokin sisältö on virheellinen, vanhentunut tai muuten kyseenalainen, valitse se ja paina Ctrl + Enter.
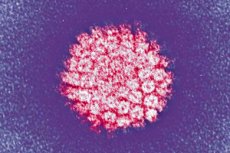
Yksi yleisimmistä infektioista on ihmisen papilloomavirus. Tarkastellaan sen päätyyppejä, onkogeenisyyden riskiä, oireita, diagnostiikkaa ja hoitomenetelmiä.
HPV on ihmiskehoon erittäin spesifinen Papovaviridea-heimon eli A-alaryhmän papovirusten infektio. Joka kuudes maapallon asukas on sen kantaja. Pieni termostabiili taudinaiheuttaja selviytyy hyvin ulkoisessa ympäristössä ja kestää lämpökäsittelyä. Sillä on korkea kyky tartuttaa monikerroksista epiteeliä: ihoa, limakalvoja, keuhkojen lieriöepiteeliä, eturauhasta ja kohdunkaulan kanavaa.
Nykyään lääketiede tuntee yli 120 viruksen serotyyppiä, joista 35 vaikuttaa ihoon ja limakalvoihin. Jotkut serotyypit ovat onkogeenisiä eli ne kykenevät aiheuttamaan sairastuneiden kudosten syöpärappeuman.
- Alhainen onkogeenisuus – 6, 11, 42, 43, 44, 73.
- Korkea onkogeenisuus – 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66, 68.
Ihmiskehoon jouduttuaan virus leviää verenkierron kautta, tunkeutuu solun DNA:han ja häiritsee sen normaalia toimintaa. Tartunnan saanut solu alkaa aktiivisesti jakautua ja kasvaa, mikä aiheuttaa tyypillisiä kasvuja sairastuneelle alueelle.
Lääketieteellisten tilastojen mukaan HPV-infektio tarttuu yleisimmin yhdynnän aikana. Pelkästään viimeisten 7–10 vuoden aikana tartunnan saaneiden määrä on kasvanut yli 10-kertaisesti. Tauti vaatii kattavaa diagnostiikkaa ja hoitoa.
Rakenne ihmisen papilloomavirus
HPV:llä on pieniä, kalvokuorettomia virioneja, joiden halkaisija on enintään 30 nm. Toisin sanoen sen koko on viisi kertaa pienempi kuin influenssaviruksella ja HIV:llä, joilla on kalvokuori. Papilloomaviruksen geneettinen materiaali on DNA:ta, jossa on noin 8 000 emäsparia ja monia proteiiniyhdisteitä. Genomi on kaksijuosteinen molekyyli, joka on täynnä histomeja eli soluproteiineja, jotka osallistuvat DNA:n tiivistämiseen tumassa.
Viruksen geenit koodaavat useita erityyppisiä proteiineja, joista jokainen suorittaa tiettyjä tehtäviä elinkaarensa aikana. Erotetaan varhaiset proteiinit (E), jotka vastaavat säätelytoiminnoista ja infektoituneiden solujen lisääntymisestä, ja myöhäiset proteiinit (L), jotka suorittavat rakenteellisia tehtäviä.
Seuraavat proteiinityypit ovat vastuussa viruksen rakenteesta:
- E1-E8 – osallistuvat DNA:n replikaatioon, syntetisoituvat välittömästi infektion jälkeen. Ilmenevät ihon rakeisuutena, johon ne kerääntyvät.
- L1-L2 – muodostavat viruksen rakenteen. Ne vastaavat ulkokuoren (kapsidin) muodostumisesta, joka tunkeutuu epidermiksen sarveiskerrokseen.
Erityisen vaarallisia ovat onkogeneesiin osallistuvat proteiinirakenteet:
- E6 – lamauttaa terveiden solujen kasvainsuppressori p53:n, mikä aiheuttaa solurakenteiden liiallista lisääntymistä. E6 johtaa p53:n jyrkkään laskuun ja degeneratiivisiin prosesseihin.
- E7 – sitoutuu Rb:hen, eli onkosuppressoriin, joka hidastaa hallitsemattoman solunjakautumisen entsymaattisia reaktioita.
E6 ja E7 johtavat hallitsemattomaan solukasvuun, mikä aiheuttaa kasvainten muodostumista. Samalla E2-proteiini pysäyttää tämän patologisen prosessin, mutta tämä kyky menetetään heti sen jälkeen, kun genomi infektoi ihmissolun.
HPV:n monimutkaisen rakenteen vuoksi sitä on vaikea viljellä laboratoriossa. Tämä johtuu siitä, että viruspartikkeleita muodostuu vain elävissä organismeissa tai monimutkaisissa organotyyppisissä viljelmissä, jotka ovat samanlaisia kuin ihmissolut.
Elinkaari ihmisen papilloomavirus
Ihmisen papilloomaviruksen tartuntaprosessi ja elinkaari perustuvat tarttuvien virionien itse lisääntymiseen. Normaalissa patologisen prosessin kulussa viruksen DNA:n replikaatiosyklin ja ihmiskehon tartunnan saaneen solun elinkaaren välillä on läheinen suhde. Papilloomavirus häiritsee solu-DNA:n replikaatiota ja asettaa ohjelman omien tartunnan saaneiden solujen lisääntymiselle lisääntymiskykyisillä alueilla.
Replikaation estämisen prosessissa on suuri todennäköisyys, että infektiosykli muuttuu ja se muuttuu pahanlaatuiseksi kasvaimeksi. Jos elinkaari häiriintyy tai keskeytyy, tarttuvien virionien tuotanto tulee mahdottomaksi.
Infektoituneessa solussa HPV esiintyy kahdessa muodossa:
- Episomaalinen – sijaitsee infektoituneen solun kromosomien ulkopuolella, jolla on pieni onkogeenisuusriski.
- Integroitunut – viruksen DNA on liitetty solun kromosomiin. Tämä muoto on pahanlaatuinen.
Infektiosolunsisäisestä muodosta riippuen seuraavat tartuntaprosessin variantit ovat mahdollisia:
- Latentti (piilotettu) kulku – HPV on episomaalisessa muodossa, mutta ei aiheuta patologisia muutoksia eikä sillä ole kliinisiä ilmenemismuotoja.
- Papilloomat ovat episomaalisen infektion muoto. Solujen määrä tyvikerroksessa kasvaa, mikä johtaa eri lokalisaatioiden ihokasvainten esiintymiseen.
- Dysplasia – virionit esiintyvät episomaalisessa ja integroituneessa muodossa.
- Karsinooma – virus esiintyy integroituneessa muodossa. Epätyypillisiä soluja ilmaantuu, mikä viittaa pahanlaatuisten prosessien kehittymiseen kehossa.
Inkubaatioaika tartunnasta ensimmäisten oireiden ilmaantumiseen voi vaihdella puolesta kuukaudesta useisiin vuosiin. Tässä tapauksessa kehossa voi kehittyä useita genotyyppejä samanaikaisesti. Joissakin tapauksissa itsestään korjautuminen tapahtuu 6–12 kuukauden kuluessa tartunnasta, eli viruksen DNA:n replikaatio häiriintyy.
Miten ihmisen papilloomavirus tarttuu?
HPV tarttuu sairaalta henkilöltä terveelle. Tartunta tapahtuu läheisen kotikontaktin, yhdynnän tai synnytyksen aikana äidiltä lapselle.
Infektio voi päästä kehoon seuraavilla tavoilla:
- Kosketus tartunnan saaneen ihon tai limakalvojen kanssa.
- Tartunnan saaneen henkilön henkilökohtaisten tavaroiden käyttö.
- Potilaan kenkien tai vaatteiden käyttäminen.
- Saunojen, uima-altaiden ja muiden julkisten paikkojen, joissa on korkea kosteus, vierailu.
Lääketieteellisten tilastojen mukaan yleisin HPV:n tartuntatapa on suojaamaton yhdyntä. Tartunta tapahtuu kosketuksen tyypistä riippumatta (emätin, suu, anaali). Virus pääsee elimistöön limakalvojen ja epidermiksen mikrovaurioiden kautta. Jos suuonteloon ilmestyy kasvua, se voi viitata infektioon suudelman tai suuseksiä käytettäessä. Miehet tartuttavat naisia useammin. Tartunta on mahdollinen vain, jos sukupuolielimissä on papilloomia ja syyliä.
Kun tartunta siirtyy äidistä lapseen, papillomatoosi tarttuu synnytyksen aikana tai lapsen kulkiessa synnytyskanavan läpi. Vauvalle voi kehittyä anogenitaalisen syylän kaltaisia kasvaimia ja kondyloomia kurkunpään ja nielun sisäpinnalle, mikä vaikeuttaa hengitystä. Infektio voi tapahtua myös imetyksen aikana. Viruksen tartuntareitit kotitalouksien kautta ovat erittäin harvinaisia. Tämä johtuu siitä, että infektio ei ole olemassa ympäristössä pitkään.
Koska ihmisen papilloomavirus ei ole erittäin tarttuva, infektio tapahtuu tiettyjen tekijöiden vaikutuksesta:
- Immuunijärjestelmän puolustuskyvyn heikkeneminen.
- Epidermiksen tai limakalvojen estetoimintojen rikkominen.
- Suoliston tai emättimen mikroflooran häiriöt.
- Sukupuolitauti (papillomatoosi on toissijainen infektio).
- Kroonisten sairauksien paheneminen.
- Toistuva stressi tai haitalliset työolosuhteet.
- Henkilökohtaisen hygienian sääntöjen noudattamatta jättäminen.
- Immuunijärjestelmää heikentävien lääkkeiden käyttö.
Ihminen voi elämänsä aikana saada tartunnan useilla genotyypeillä samanaikaisesti. Näiden tekijöiden vaikutus johtaa infektion aktivoitumiseen. Tartunnan saaneet solut alkavat lisääntyä aktiivisesti, mikä aiheuttaa erimuotoisia ja -paikkaisia ihokasvaimia.
 [ 13 ], [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ]
[ 13 ], [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ]
Immuniteetti
Nykyään papillomatoosi on yksi yleisimmistä sairauksista. Vahvan immuunijärjestelmän omaavat ihmiset voivat kantaa virusta pitkään tietämättään.
Immuunijärjestelmä toimii tekijänä, joka suojaa kehoa patogeenisiltä mikro-organismeilta. Oikea-aikainen immuunivaste johtaa patogeenin tuhoutumiseen, jolla ei ole aikaa tartuttaa epiteelin tyvisoluja.
On olemassa useita tekijöitä, jotka heikentävät immuunijärjestelmää ja edistävät viruksen infektiota ja aktivoitumista:
- Usein esiintyvät hengitystieinfektiot ja kehon tarttuvat ja tulehdukselliset vauriot.
- Intensiivinen fyysinen aktiivisuus.
- Psyko-emotionaalinen stressi ja rasitus.
- Hypotermia.
- Alkoholin väärinkäyttö, tupakointi ja muut huonot tavat.
Heikentynyt immuniteetti varmistaa papillomatoosisten kasvainten aktiivisen kasvun. Tämän estämiseksi on suositeltavaa ottaa immunomodulaattoreita ja vitamiineja, jotka edistävät viruksen nopeaa toipumista ja poistamista kehosta.
Ennaltaehkäisy ihmisen papilloomavirus
On paljon helpompaa ja tärkeämpää ehkäistä mitä tahansa sairautta kuin hoitaa sitä. Ihmisen papilloomaviruksen ehkäisy perustuu terveellisiin elämäntapoihin ja immuunijärjestelmän vahvistamiseen. Juuri immuunijärjestelmällä on ratkaiseva rooli HPV-infektion syntymisessä. Kun kehon puolustuskyky heikkenee, se heikkenee, mikä luo suotuisan taustan tartuntavaurioille.
Papillomatoosin ja muiden sairauksien ehkäisy riippuu näistä yksinkertaisista säännöistä:
- Terveelliset elämäntavat.
- Huonojen tapojen puuttuminen.
- Oikea tasapainoinen ravitsemus.
- Suojattua seksiä ja säännöllistä kumppania.
- Stressin ja muiden emotionaalisten shokkien puuttuminen.
- Kaikkien sairauksien oikea-aikainen hoito.
- Rokotus.
- Säännölliset ennaltaehkäisevät tarkastukset lääkärin kanssa.
Yllä mainitut suositukset liittyvät ennaltaehkäisyn ensimmäiseen tasoon. On olemassa erityisiä rokotteita, jotka estävät korkean karsinogeenisen riskin omaavan HPV-infektion. Ne sisältävät virusproteiineja-antigeenejä, joiden vaikutuksesta elimistö tuottaa spesifisiä vasta-aineita, jotka auttavat tuhoamaan infektion sen ilmaantuessa.
On myös olemassa toissijaisia ehkäiseviä toimenpiteitä, joihin kuuluvat: visuaalinen ja sytologinen seulonta viruksen havaitsemiseksi ja sen kehityksen dynamiikan seuraamiseksi. Jos näiden testien tulokset ovat positiivisia, potilaalle määrätään kattava sarja diagnostisia testejä. Yleensä nämä ovat PCR, biopsia, kolposkopia ja useita muita menetelmiä.
Tertiääristä ehkäisyä tehdään, jos infektio on korkean onkogeenisen riskin HPV-virus. Potilaan on tehtävä irtosolukoe sytologiaa varten kuuden kuukauden välein kolmen vuoden ajan tartunnan jälkeen. Jos tulokset ovat negatiivisia, testi tehdään kerran vuodessa potilaan loppuelämän ajan.
Rokotus ihmisen papilloomavirusta vastaan
Yksi papillomatoosin ehkäisymenetelmistä on rokotus. Papilloomavirusta vastaan rokotetulla rokotuksella estetään korkean karsinogeenisen riskin omaavien HPV-tyyppien (tyypit 16 ja 18) aiheuttama infektio. Rokotus on suositeltavaa suorittaa ennen ensimmäisiä seksuaalisia kontakteja eli 16–23-vuotiaana.
On otettava huomioon, että jos virus on jo kehossa, injektion vaikutus on nolla. Monet tiedemiehet kuitenkin uskovat, että rokotteen antaminen jo tartunnan saaneille potilaille lievittää viruksen kulkua ja nopeuttaa toipumisprosessia.
Rokotus sisältää rokotuksen jollakin seuraavista lääkkeistä:
- Cervarix
Adsorboitu rekombinanttirokote ihmisen papilloomaviruksen aiheuttamien sairauksien ehkäisyyn. Se sisältää seoksen virusmaisia hiukkasia kannoista 16 ja 18. Lääkkeen teho perustuu sen adjuvanttijärjestelmään. Se tarjoaa elimistölle ristisuojan kaikilta sytologisesti havaittavilta HPV-ilmentymiltä.
Kun rokotus tehdään täyden rokotusohjelman mukaisesti, lääke edistää spesifisten vasta-aineiden muodostumista virusta vastaan elimistössä. Immunoglobuliineja havaitaan 100 %:lla rokotusjakson läpikäyneistä potilaista.
- Käyttöaiheet: kohdunkaulan syövän ehkäisy 10–25-vuotiailla naispotilailla, ihmisen papilloomavirukseen liittyvien akuuttien ja kroonisten infektioiden ehkäisy sekä solupatologiat, mukaan lukien tuntemattoman etiologian omaavien litteiden epätyypillisten solujen kehittyminen, kohdunkaulan intraepiteliaalinen neoplasia ja syöpää edeltävät tilat 10–25-vuotiailla potilailla.
- Antotapa: rokote annetaan hartialihaksen alueelle. Laskimonsisäinen ja ihonsisäinen anto on vasta-aiheista. Ennen rokotusta valmiste on testattava aistinvaraisesti ja ravistettava huolellisesti, jotta saadaan läpinäkymätön valkoinen suspensio. Lääke annetaan kolmessa annoksessa 0,5 ml:n kerta-annoksena. Perusrokotusaikataulu on 0-1-6 kuukautta.
- Haittavaikutukset: kipu pistoskohdassa, lisääntynyt väsymys, huimaus, ruoansulatuskanavan ja tuki- ja liikuntaelimistön sairaudet, ihon allergiset reaktiot. Myös anafylaktisten reaktioiden riski on olemassa.
- Vasta-aiheet: yliherkkyys rokotteen aineosille, akuutti hypertermia, kroonisten sairauksien uusiutuminen. Rokotus tulee suorittaa erityistä varovaisuutta noudattaen trombosytopenian ja veren hyytymisjärjestelmän häiriöiden yhteydessä. Rokote ei sovellu HPV-tyyppien 16 ja 18 aiheuttamien olemassa olevien vaurioiden hoitoon. Cervarix-injektioita ei anneta raskauden eikä imetyksen aikana. Yliannostustapauksia ei ole raportoitu.
Rokote on saatavilla kerta-annosruiskussa. Lääke tulee säilyttää jääkaapissa kolme vuotta valmistuspäivästä.
- Gardasil ja Gardasil 9
Gardasil-lääke on antigeenisetti papilloomaviruksista tyypeistä 6, 11, 16 ja 18. Se auttaa aktivoimaan immuunijärjestelmää muodostamaan antiviraalisia vasta-aineita ja tarjoamaan elimistölle immunologisen suojan. Gardasil®9 on 9-valenttinen rekombinanttirokote ihmisen papilloomavirusta vastaan. Se tehoaa seuraaviin infektiokantoihin: 6, 11, 16, 18, 31, 33, 45, 52, 58. Molemmat rokotteet tarjoavat ristisuojan lääkkeeseen kuulumattomia genotyyppejä vastaan: 31, 33, 35, 39, 45, 51, 52, 56, 58 ja 59.
- Käyttöaiheet: ihmisen papilloomavirusinfektion ehkäisy, kohdunkaulan, ulkosynnyttimien, peräaukon ja peniksen syöpä- ja esiasteiden ehkäisy. Suositellaan 9–45-vuotiaiden potilaiden rokottamiseen.
- Käyttöohjeet: Ravista pulloa liuoksen kanssa ja tarkista, onko siinä vieraita aineksia. Vedä liuos ruiskuun ja injisoi lihaksensisäisesti olkapään deltaan tai reiteen anterolateraaliseen osaan. Toimenpiteen jälkeen potilaan on oltava lääkärin valvonnassa 30 minuuttia. Injektiot annetaan erityisesti kehitettyjen hoito-ohjeiden mukaisesti. Vakio-ohje 0-2-6 kuukautta, nopeutettu 0-1-4 kuukautta.
- Sivuvaikutukset: kutina, turvotus ja kipu pistoskohdassa, päänsärky, kuume, pyörtyminen, anafylaksia, tulehdusprosessit lantion elimissä, tromboembolia, urtikaria, gastroenteriitti jne. Yliannostustapauksessa edellä mainittujen reaktioiden vakavuus lisääntyy.
- Vasta-aiheet: vaikuttavien aineiden intoleranssi, veren hyytymishäiriöt, raskaus ja imetys, antikoagulanttien käyttö.
Gardasil ja Gardasil 9 ovat saatavilla suspensiona injektiopulloissa, joissa on 0,5 ml kumpaakin.
Yllä mainitut rokotteet ovat sertifioituja ja läpäisseet kaikki tarvittavat tarkastukset. Rokotus suoritetaan avohoidossa aseptisia ja antiseptisiä sääntöjä noudattaen.
 [ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ], [ 24 ], [ 25 ]
[ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ], [ 24 ], [ 25 ]
Kondomin käyttö HPV:n ehkäisemiseksi
HPV:n pääasiallinen tartuntareitti on suojaamaton seksi tartunnan saaneen henkilön kanssa. Kliiniset tutkimukset ovat osoittaneet, että kondomin käyttö papilloomaviruksen ehkäisemiseksi on erittäin tehokasta. Tällä ehkäisymenetelmällä tartunta tapahtuu noin 30 %:ssa tapauksista. Tartuntariski seksissä ilman kondomia on 90 %. HPV:n tarttuminen kondomin kautta tapahtuu useammin anaaliseksin, ei emätinyhdynnän jälkeen.
On myös otettava huomioon, että patogeenisiä mikro-organismeja on läsnä kaikissa ihmiskehon biologisissa nesteissä: syljessä, limassa jne. Siksi, jos jollakin kumppaneista on suuontelon limakalvolla taudille ominaisia kasvuja, infektio on mahdollista paitsi suuseksin aikana myös suudelman aikana.
Papillomatoosin hoidon aikana intiimit suhteet ovat mahdollisia papilloomien, kondyloomien tai syylien tuhoisien puhdistusmenetelmien ja infektion aktiivisuuden tukahduttamiseksi annetun antiviraalisen hoidon jälkeen. Tässä tapauksessa seksin tulisi tapahtua vain käyttämällä estemenetelmää uusiutumisen tai kumppanin tartunnan estämiseksi.
Ennuste
Ihmisen papilloomavirus on yksi yleisimmistä piilevästi etenevistä sairauksista. Tämän taudin ennuste on suotuisa, kun se on infektoitu matalan ja keskivaikean onkogeenisyyden omaavilla kannoilla. Jos kyseessä on kolmannen ryhmän HPV-infektio (korkea karsinogeenisuus), taudin lopputulos riippuu sen varhaisesta diagnosoinnista ja hoidosta.

