Lääketieteen asiantuntija
Uudet julkaisut
HPV-tyyppi 18: rakenne, patogeneesi, ennuste
Viimeksi tarkistettu: 03.07.2025

Kaikki iLive-sisältö tarkistetaan lääketieteellisesti tai se tarkistetaan tosiasiallisen tarkkuuden varmistamiseksi.
Meillä on tiukat hankintaohjeet ja vain linkki hyvämaineisiin mediasivustoihin, akateemisiin tutkimuslaitoksiin ja mahdollisuuksien mukaan lääketieteellisesti vertaisarvioituihin tutkimuksiin. Huomaa, että suluissa ([1], [2] jne.) Olevat numerot ovat napsautettavia linkkejä näihin tutkimuksiin.
Jos sinusta tuntuu, että jokin sisältö on virheellinen, vanhentunut tai muuten kyseenalainen, valitse se ja paina Ctrl + Enter.
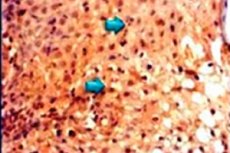
Syylien ja papilloomien esiintyminen kehossa liittyy papilloomatoosiviruksen tunkeutumiseen elimistöön. Kaikki eivät kuitenkaan tiedä, että suhteellisen vaarattomat ihokasvaimet eivät ole ainoa tämän kaikkea muuta kuin turvallisen viruksen ilmentymä. Loppujen lopuksi ihmisen papilloomaviruksen (HPV) nimi yhdistää laajan kirjon erilaisia infektiotyyppejä, jotka aiheuttavat erilaisia sairauksia, mukaan lukien syöpää, tyypillisine oireineen. HPV-tyyppejä 18 ja 16 pidetään erityisen vaarallisina. Ja voimme vain toivoa, etteivät lukijamme koskaan tutustuisi niihin lähemmin.
Rakenne HPV-tyyppi 18
Kun tiedemiehet pitkän totuuden etsinnän jälkeen onnistuivat vihdoin tunnistamaan virukset, he eivät olleet yllättyneitä siitä, että nämä mikrohiukkaset pysyivät huomaamatta niin kauan. Niiden pieni koko (jopa 500 nm) mahdollisti niiden läpäisyn erilaisissa suodattimissa. Ja edes kylväminen suotuisassa ympäristössä ei antanut tuloksia, koska havaittiin, että virukset eivät voi lisääntyä elävän solun ulkopuolella.
Virukset ovat elävän aineen soluton muoto. Vaikka on hyvin vaikea arvioida, kuinka paljon tämä aine on elävää. Mikroskooppisilla mitoillaan ja elävään soluun tunkeutumiseen kykenevillä viruksilla on aktiivisuutta vain ihmiskehossa tai muissa elävissä organismeissa, mukaan lukien bakteerit (bakteereilla on omat viruksensa, jotka aiheuttavat sairauksia ja mikro-organismien kuolemaa, niitä kutsutaan bakteriofageiksi ja niitä käytetään lääkinnällisiin tarkoituksiin). Ympäröivässä ympäristössä virukset ovat passiivisia eivätkä osoita elämän merkkejä.
Papilloomavirus vaikuttaa pääasiassa nisäkkäisiin, jotka ovat muita eläviä olentoja sopivampia virioneiksi kutsuttujen viruspartikkelien kulkeutumiseen ja elämään. Ihmisen iho ja erityisesti herkkä limakalvo ovat osoittautuneet helposti läpäiseviksi HPV-virioneille, minkä vuoksi ihmisten keskuudessa on suuri prosenttiosuus viruksen kantajia. Lisäksi nämä ovat eri-ikäisiä ihmisiä, koska jopa vastasyntynyt vauva voi saada papilloomavirusinfektion liikkuessaan äidin sukupuolielinten läpi, jos äidin kohdun tai emättimen limakalvolla on teräviä visvasyyliä.
HPV 18 on yksi 18 papilloomaviruksen tyypistä, joilla on suuri syöpäriski. Sen virionit ovat pyöreitä ja kooltaan hyvin pieniä (enintään 30 nanometriä). Kooltaan ne ovat lähellä suuria proteiinimolekyylejä.
Yleensä elävillä soluilla, mukaan lukien bakteerisoluilla, on rakenteessaan kahdenlaisia nukleiinihappoja (DNA ja RNA), jotka sisältävät geneettistä tietoa perinnöllisistä ominaisuuksista. Virukset sisältävät vain yhden tyyppisiä NC:itä. Papilloomavirus kuuluu DNA:ta sisältävien virusten luokkaan.
HPV-genomi esitetään rengasmaisena DNA-molekyylinä, joka koostuu kahdesta ketjusta, joita ympäröi proteiinikuori (kapsidi). Tämä on yksinkertaisin hiukkanen, jolla ei ole omaa energianvaihtoa eikä joka kykene proteiinisynteesiin. Ainoa mitä se voi tehdä, on tunkeutua elävän olennon kehoon joutumalla vahingossa iholle ja kiinnittyä isäntäsoluun, imeä sen energiaa ja vähitellen tuhota sen.
Ihmisen papilloomaviruksen genomi koodaa kahdenlaisia proteiineja:
- varhainen (niille on ominaista säätely- ja lisääntymistoiminnot; HPV 18:ssa näillä samoilla proteiineilla on karsinogeeninen vaikutus ja ne aiheuttavat isäntäsolujen pahanlaatuista rappeutumista),
- myöhäinen (nämä ovat proteiineja, jotka muodostavat virionikalvon).
Ihmiskeho on monimutkainen rakenne, joka suojaa sitä erilaisilta patologisilta prosesseilta. Solujen kasvua ja lisääntymistä säätelevät siis tietyt geenit. HPV 18 -virionin varhaiset proteiinit E6 ja E7 tuhoavat geenejä, jotka estävät kasvainprosessin kehittymisen elävässä organismissa.
Virionit eivät tunkeudu syvälle. Ne loisuvat ihon ja limakalvojen sisäkerroksissa ja vaikuttavat epidermiksen nuoriin ja kypsiin keratinosyytteihin. Ennen kuin viruspartikkeli tunkeutuu soluun, se ei pysty lisääntymään, ja sen käyttäytyminen on identtistä virionin ollessa elävän organismin ulkopuolella. Mutta tunkeutuessaan elävään soluun, josta tulee virionin ravinnon ja energian lähde, se hylkää proteiinikuorensa ja integroituu solun genomiin muuttaen ominaisuuksiaan. Toisin sanoen virionin NC:hen koodattu tieto muuttuu solun omaksi geneettiseksi tiedoksi. Ja tämä tieto erittäin onkogeenisissä HPV-tyypeissä on luonteeltaan tuhoisa, sillä se stimuloi jatkuvaa solujen jakautumista, jota immuunijärjestelmä ei enää pysty hallitsemaan.
Viruksen infektoimassa solussa syntetisoidaan uutta DNA:ta ja kapsideja, jotka yhdistyvät uusiksi, täysin muodostuneiksi virioneiksi, joilla on samat ominaisuudet. Uudet virionit tarttuvat muihin soluihin ja muuttavat niiden geneettistä tietoa esi-isiensä tavoin.
Elinkaari HPV-tyyppi 18
Papilloomaviruksen elinkaari on sidoksissa epidermiksen pääsolujen - keratinosyyttien - kehitysvaiheisiin. Virionin on helpoin tunkeutua nuoreen soluun sen aktiivisen jakautumisen aikana. Tällaiset solut sijaitsevat lähellä tyvikalvoa, joka sijaitsee epidermiksen alapuolella (sen ylempien kerrosten alla). Mutta kypsyessään viruksen infektoimat nuoret keratinosyytit nousevat korkeammalle, missä muodostuu uusia virioneja.
HPV 18:n, joka aiheuttaa anogenitaalisia syyliä, itämisaika voi kestää 1–4 kuukautta tai kauemmin. Tämä tarkoittaa, että viruksen saanut henkilö ei epäile kantavansa virusta useiden viikkojen tai kuukausien ajan ennen kuin taudin ensimmäiset oireet ilmenevät. Mutta edes syylien ilmaantuminen ei viittaa syöpään. Viruksen aiheuttaman hyvänlaatuisen kasvaimen muuttuminen pahanlaatuiseksi kestää vielä useita vuosia.
On hyvin vaikea ennustaa, kuinka pian tämä tapahtuu, koska kaikki riippuu ihmisen immuunijärjestelmästä ja sen kyvystä estää solujen kasvua. Joillakin potilailla solujen pahanlaatuisuus voidaan havaita jo viiden vuoden kuluttua infektiosta, kun taas toisilla se kestää 25–30 vuotta, ja toisilla elimistö pystyy selviytymään viruksesta ja poistamaan sen tänä aikana, kuten tapahtuu vähän onkogeenisten virusten kanssa (yleensä lähes kaikki tällaiset virionit kuolevat luonnollisesti vuoden kuluessa).
Synnyssä
Nykyään tunnetaan yli sata papilloomavirusinfektiotyyppiä. Noin 80 niistä aiheuttaa erilaisia sairauksia ihmisillä. Mutta kaikki eivät ole yhtä vaarallisia, joten virologiassa HPV-tyypit jaetaan korkea- ja matala-onkogeenisiin. Ennen HPV-tyyppiä 16 kaikki oli enemmän tai vähemmän rauhallista, koska tyypeistä 1 15 virukset aiheuttivat vain syyliä keholle. Totta, tyypit 6, 11 ja 13 aiheuttavat myös sukupuolielinten syylien esiintymistä naisten sisäelinten limakalvoilla, mutta ne eivät aiheuta erityistä vaaraa.
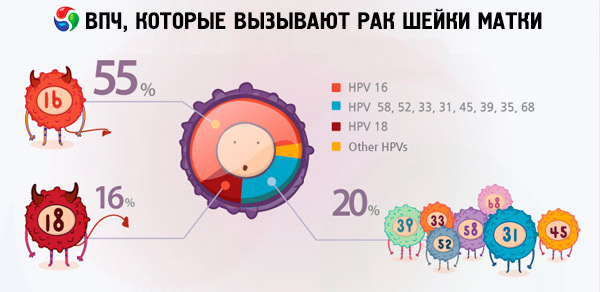
Mutta alkaen HPV-tyypistä 16, alkavat ongelmalliset virukset, joilla on suuri riski kehittää onkologisia patologioita. Kaikki myöhemmät virukset aiheuttavat onkologian uhan. Tyypin 16 lisäksi 18, 31, 33, 39, 45 ja jotkut muut katsotaan erittäin onkogeenisiksi (yhteensä 18 tyyppiä).
Kuten voimme nähdä, tällä listalla on myös meitä kiinnostava ihmisen papilloomavirus tyyppi 18. Lisäksi juuri korkean onkogeenisen riskin HPV 18 esiintyy HPV 16:n ohella useimmin gynekologisissa potilaskertomuksissa kohdunkaulan syövän aiheuttajana.
HPV 18 ja syöpä
Virtsaelimiin vaikuttavia papilloomavirusinfektiotyyppejä on noin 40, mikä aiheuttaa terävien ja litteiden kondyloomien esiintymisen limakalvolla. Mutta patogeenin tyypistä riippuen tällaiset kasvaimet voivat olla yksinkertaisia kosmeettisia vikoja tai syöpäkasvaimia.
Teräväkärkiset kondyloomat ovat iholla olevia kuperia, nystynmuotoisia kasvaimia, jotka voivat olla lähes erottamattomia ihosta tai hieman kirkkaampia kuin iho. Viruksen vaikutuksesta limakalvoilla voi näkyä sekä yksittäisiä kondyloomia että useita, useista lähekkäin sijaitsevista kasvaimista koostuvia kondyloomia. Tällaisia kasvaimia voi esiintyä peräaukon alueella ja välilihan alueella sekä naisilla sisäisten sukupuolielinten limakalvolla.
Nämä kasvaimet ovat erittäin tarttuvia. Tällaisten "nystyjen" kanssa viruksen leviämisriski lähestyy sataa prosenttia. Miten HPV tarttuu? Ihmisen papilloomavirusta pidetään yhtenä yleisimmistä virtsatieinfektioista. Tartunta tapahtuu yleensä yhdynnän aikana, mutta kosketustartunta on myös mahdollista koskettamalla sairastunutta aluetta.
Teräväkärkisten kondyloomien esiintyminen ei tarkoita, että henkilö voi sairastua syöpään. Nämä ovat keskivaikean onkogeenisyyden omaavia kasvaimia, jotka eivät usein johda onkologiaan. Mutta litteiden kondyloomien esiintyminen, jotka sijaitsevat samassa tasossa ympäröivän limakalvon pinnan kanssa, edustaa jo todellista vaaraa tappavasta taudista.
Harvinaisempi ilmiö on litteät kondyloomat, joita esiintyy pääasiassa naisilla emättimessä ja kohdunkaulassa. Lääkärit syyttävät tällaisten kasvainten esiintymisestä erittäin onkogeenisia virustyyppejä, mukaan lukien HPV 18.
Kondyloomien esiintyminen naisten ja miesten sukupuolielimissä ei vielä viittaa syöpään. Ja jopa alttius onkologialle paljastuu laboratoriossa, kun virustyyppi määritetään. Esimerkiksi HPV-tyypin 6, 43 tai 11 havaitseminen ei aiheuta lääkärille erityisiä huolenaiheita potilaan terveydestä, vaikka hän ehdottaakin limakalvojen kasvainten poistamista varmuuden vuoksi. Toinen asia on, jos analyysi osoittaa HPV-tyypin 18 läsnäolon.
Mikä HPV 18:ssa on niin vaarallista? Olemme jo sanoneet, että tämäntyyppinen ihmisen papilloomavirus luokitellaan erittäin onkogeeniseksi. Lisäksi se on melko yleinen infektio, joka voi piileskellä kehossa pitkään, tuhoten terveitä soluja, muuttamalla niiden geneettistä tietoa ja ajaen ne hallitsemattomaan lisääntymiseen.
Erilaisten tietojen mukaan 70–90 % maapallon asukkaista kantaa erilaisia papilloomavirusinfektioita. Kohdun syöpään sairastuneista naisista 2/3 oli tyypin 18 ja 16 virusten kantajia, mikä osoittaa, että nämä HPV-tyypit ovat vaarallisimpia.
HPV-tyypit 18 ja 16 aiheuttavat usein syöpäkasvainten kehittymistä sellaisten sairauksien taustalla, jotka eivät aiheuta tällaisia komplikaatioita ihmisillä, joilla ei ole virusta. Esimerkiksi kohdunkaulan eroosio tai dysplasia voi yllättäen kehittyä kohdunkaulan syöväksi juuri HPV-tyyppien 16 ja 18 vuoksi. Naiset, joilla ei ole diagnosoitu erittäin onkogeenisia papilloomaviruksen tyyppejä, voivat elää näiden patologioiden kanssa monta vuotta ilman erityistä hengenvaaraa.
Mutta millaisia loisia nämä ovat, jotka eivät ainoastaan elä ihmisten kustannuksella, vaan myös vähitellen tappavat heidät? Yritetään tarkastella papilloomavirusta biologisesta näkökulmasta.
 [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ]
[ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ]
Komplikaatiot ja seuraukset
Ihmisen papilloomavirus on yksi yleisimmistä virtsatieinfektioista. Mutta ennen kuin taudilla on ulkoisia oireita, sitä on mahdotonta havaita ilman erityistutkimuksia. On mahdotonta sanoa, että tämä olisi huono asia, sillä ennen kuin oireita ei ole, on liian aikaista tehdä johtopäätöksiä mahdollisista seurauksista. On mahdollista, että tauti ei ilmene ollenkaan, mikä tarkoittaa, että sen hoito on turhaa, koska jopa keholle ja limakalvoille ilmestyvät papilloomat voivat kadota jäljettömiin jonkin ajan kuluttua.
Lue myös:
Diagnostiikka
Kun oireita on jo ilmennyt ja potilas hakeutuu lääkäriin niiden tai jonkin muun ongelman vuoksi, gynekologi tai urologi kiinnittää fyysisen tutkimuksen aikana ehdottomasti huomiota kasvainten esiintymiseen niin epätavallisissa paikoissa kuin sukupuolielimissä ja peräaukossa. Jos tällaisia kasvaimia esiintyy suussa (kurkunpäässä ja äänihuulissa), niiden esiintyminen voi kiinnostaa myös terapeuttia tai korva-, nenä- ja kurkkutautien erikoislääkäriä.
Naisia tutkittaessa papilloomaviruksen epäily voi herätä, kun havaitaan kohdunkaulan eroosiota (varsinkin jos sitä ei ole hoidettu pitkään), kohdunkaulan kanavan suulla olevia hyperplastisia prosesseja tai kystisiä muodostumia, jotka kasvavat aktiivisesti. Miehillä urologi tai andrologi kiinnittää huomiota läiskien ja plakkien esiintymiseen potilaan peniksen pään ja vartalon alueella.
Vaurioituneen alueen fyysinen tutkimus mahdollistaa (riittävän tarkasti) papilloomavirusinfektion epäilyn. Lääkäri ei kuitenkaan voi silmämääräisesti määrittää, mikä viruskanta aiheutti tiettyjen ulkoisten oireiden ilmaantumisen. Yleensä HPV-tyypeillä 18 tai 16 limakalvolle ilmestyy litteitä kondyloomia, mutta useimmissa tapauksissa yhdellä potilaalla havaitaan kerralla useita viruskantoja, mikä tarkoittaa, että limakalvolle voi ilmestyä myös teräviä kondyloomia (yksi- tai moninkertaisia) ja anogenitaalisia syyliä.
Tällaisissa olosuhteissa on erittäin vaikea määrittää, minkä tyyppistä virusta tietyllä potilaalla on. Mutta tämä on tehtävä, koska turvallisten, matalan onkogeenisten kantojen lisäksi voidaan havaita myös keski- tai korkean onkogeenisuuden omaavia tyyppejä, jotka voivat muuttaa vaarattoman kasvaimen syöpäkasvaimeksi.
HPV-diagnostiikka ei rajoitu vain ulkoiseen tutkimukseen. Viruksen havaitsemiseksi kehossa ja sen tyypin määrittämiseksi käytetään seuraavaa:
- Sisäisten sukupuolielinten limakalvojen kudosten tutkiminen erityisellä mikroskoopilla (kolposkopia). Tämän menetelmän avulla voit tutkia huolellisesti vaurioita ja tunnistaa paitsi terävät kondyloomat (ne ovat yleensä näkyvissä paljaalla silmällä), myös litteät. Kolposkopian avulla lääkärit voivat tutkia huolellisesti kudoksia, joissa on dysplastisia prosesseja, ja niiden reaktioita erityisiin reagensseihin (Schillerin testi): Lugolin liuos tai etikka (3% vesiliuos). Jos pahanlaatuisia soluja on, vaurioitunut alue saa valkoisen sävyn.
- Sivelynäytteen mikroskopia (emättimen limakalvon, kohdunkaulan kanavan tai virtsaputken pinnalta otetun biomateriaalin sytologinen tutkimus). Papilloomavirusinfektion sytologialla ei ole ratkaisevaa roolia taudin diagnosoinnissa. Sen avulla voidaan kuitenkin tunnistaa modifioituneita soluja (koilosyyttejä ja dyskeratosyyttejä) ja arvioida pahanlaatuisen prosessin kehitysastetta niiden lukumäärän perusteella.
- Histologinen tutkimus on myös kudosmikroskopiaa, mutta biomateriaali ei ole enää limaa, vaan pieni pala sairastunutta ihoaluetta ja syvempiä kudoksia, jotka on otettu gynekologisen tai urologisen tutkimuksen (biopsian) aikana. Tällainen analyysi suoritetaan, jos sytologia osoittaa kyseenalaisen tai positiivisen tuloksen. Tämä on tarkin menetelmä onkologisten sairauksien havaitsemiseksi.
- Verikoe vasta-aineiden osoittamiseksi. Tämä testi on suuntaa antava, vaikka virusinfektion ulkoisia ilmenemismuotoja ei vielä olisikaan, mutta virus on jo päässyt ihmiskehoon ja voi kiertää hematogeenisesti (veren kautta). Testin avulla voidaan tunnistaa ihmisen papilloomavirus, mutta se ei pysty määrittämään infektion astetta (virionien kvantitatiiviset indikaattorit) ja viruksen tyyppiä suoraan 100 %:n tarkkuudella.
- PAP-testi. Tämä testi on merkityksellinen paitsi naisille, joilla epäillään kohdunkaulan syöpää, myös HPV 18:n havaitsemiseksi miehillä. Kuten dysplasiapesäkkeitä, peniksen kasvaimia voidellaan 3-prosenttisella etikkahappoliuoksella. Positiivinen HPV 18 -testi osoittaa oikean verisuoniverkoston reagenssin levitysalueella.
- HPV Digene -testi tai hybridimenetelmä. Innovatiivinen tekniikka, jonka avulla voidaan erottaa voimakkaasti onkogeeniset papilloomaviruskannat heikosti onkogeenisistä. Testeissä käytetään kahta erillistä testiä. Toinen (395) tunnistaa heikosti onkogeeniset HPV-tyypit ja toinen (394) korkeasti onkogeeniset HPV-tyypit, mukaan lukien HPV 18 ja 16.
Yleensä tämä tutkimus suoritetaan yhdessä tahran sytologisen analyysin kanssa.
- PCR-analyysi (polymeraasiketjureaktio, PCR-testi) ei ole uusi, monta kertaa todistettu menetelmä erittäin onkogeenisten ihmisen papilloomavirustyyppien, kuten HPV 18, 16, 31, 33, 56 jne., havaitsemiseksi, ja se mahdollistaa vaarallisten sairauksien havaitsemisen jo varhaisessa vaiheessa. Biomateriaalina käytetään limakalvolta otettua näytettä, harvemmin verta tai virtsaa.
Nykyään PCR-testaus on suosituin ja tarkin analyysimenetelmä, jonka avulla voit eristää viruksen DNA:n. Se määrittää paitsi viruksen tyypin ja lajin myös sen määrän.
PCR-testin rakenteessa erotetaan toisistaan:
- HPV 16 ja 18 -PCR-testi kvalitatiivinen (erittäin onkogeenisten viruskantojen määritys)
- HPV-PCR genotyypityksellä (viruksen genotyypin määritys, joka on välttämätön tehokkaalle hoidolle ottaen huomioon tunnistetun kannan resistenssi lääkkeille),
- HPV 18:n kvantitatiivinen PCR (infektion asteen tai virionien lukumäärän määritys) ja joitakin muita tutkimusvaihtoehtoja, mukaan lukien yhdistetyt.
Laadullinen tutkimustyyppi mahdollistaa vain tietyn viruskannan esiintymisen määrittämisen elimistössä. HPV 18:n tai muun virustyypin tulosten tulkinnassa on yksi seuraavista sanoista: "positiivinen" tai "negatiivinen". Esimerkiksi HPV 16 18 positiivinen (+), jos biomateriaalista havaittiin viruksen DNA-fragmentteja, tai HPV 16 18 negatiivinen (-), jos niitä ei havaittu.
Jotta voidaan selvittää, kuinka vakava tilanne on virusten erittäin onkogeenisten kantojen tunnistamisessa, on tarpeen suorittaa ylimääräinen kvantitatiivinen analyysi. Tässä kaikki riippuu henkilön immuniteetista (sekä yleisestä että paikallisesta). Mitä heikompi immuunijärjestelmä on, sitä enemmän virioneja biomateriaalissa havaitaan.
PCR-testauksen aikana analysaattori mahdollistaa yli 0,3 HPV-DNA:n kopiota millilitrassa havaitsemisen, mitä pidetään HPV 18:n normina, koska pienemmällä määrällä kopioita ei ole enää kliinistä merkitystä eikä se kykene aiheuttamaan vakavaa patologiaa.
Jopa minimaalisen määrän papilloomaviruksen DNA:ta havaitseminen itsessään osoittaa hyvää immuniteettia. Mutta on myös mahdollista, että tartunta on voinut tapahtua melko äskettäin (tässä tapauksessa PCR-tulos julistetaan epäilyttäväksi), joten jonkin ajan kuluttua lääkärin suosituksesta kannattaa tehdä uusintatesti.
Kohdunkaulan syövän osalta yleisimmät tutkimustuloksissa esiintyvät papilloomavirusinfektiotyypit ovat 16 ja 18. Mitä eroa on HPV 16:lla ja HPV 18:lla, koska molempia virustyyppejä pidetään erittäin onkogeenisinä ja niitä syytetään kohdunkaulan syövän kehittymisestä? On sanottava, että näiden viruskantojen onkogeenisuusaste ei ole sama. Joidenkin internetlähteiden mukaan HPV 16:ta pidetään vaarallisimpana, ja se on syynä 50 %:iin syöpätapauksista, kun taas HPV 18 on tämän vaarallisen sairauden aiheuttaja vain 10 %:ssa tapauksista.
Ulkomaiset tiedemiehet ovat kuitenkin useiden tutkimusten jälkeen tulleet siihen tulokseen, että invasiivisten adenokarsinoomien (ja juuri tämän tyyppisen kohdunkaulan syövän lääkärit havaitsevat useimmilla potilailla) kehittymisen aiheuttaja on useimmissa tapauksissa edelleen HPV-18, ja niissä tapauksissa, joissa molemmat viruskannat havaitaan, 18. tyyppi edistää taudin nopeaa etenemistä. Ei-invasiivisten rauhassyöpätyyppien tapauksessa, jotka vaikuttavat paitsi lisääntymisjärjestelmään myös muihin elimiin, johtava rooli kuuluu HPV-16:lle.
Varhaisten dysplastisten prosessien esiintyminen kohdussa tutkimusten aikana joissakin tapauksissa havaittiin jo ennen HPV 16 -genomin tuomista soluun, mikä osoittaa, että tämän tyyppisen viruksen integroituminen elävän organismin soluihin ei ole välttämätön edellytys taudin kehittymiselle. Patologinen prosessi alkaa jo ennen sen ensimmäisten merkkien ilmestymistä.
Mutta vaikean asteen 3 kohdunkaulan dysplasian kehittyminen, joka usein kehittyy invasiiviseksi adenokarsinoomaksi, on useimmissa tapauksissa tarkoittanut HPV 18:n ja muiden papilloomavirusinfektioiden (erittäin onkogeeniset HPV 31, 33, 52b, 58 ja matalan onkogeeniset HPV 6 ja 11) integroitumista soluun, mikä aiheuttaa patologisia prosesseja kohdussa. Tämä on välttämätöntä sen geneettisen tiedon siirtämiseksi siihen, tiedon, joka myöhemmin muuttaa sen ominaisuuksia ja muuttaa sen syöpäkasvaimeksi.
Mutta edes erittäin onkogeenisen viruksen kulkeutuminen soluun ei aina aiheuta syöpää. Vain yhdellä sadasta dysplasiaa sairastavasta naisesta diagnosoidaan myöhemmin kohdunkaulan syöpä. Kaikki riippuu viruksen läsnäolon kestosta elimistössä ja sen kyvystä ilmentää karsinogeenisia geenejä E6 ja E7 (niiden kulkeutuminen isäntäsolun genomiin ja mutaatioita aiheuttavan tiedon siirtyminen), naispuolisen sukupuolihormonin estradiolin 16α OH-steroniksi muuttumisen mekanismien aktivoitumisesta sekä useiden mutaatiovaurioiden esiintymisestä tai puuttumisesta elävän solun kromosomeissa. Näin ollen papilloomavirusinfektion taustalla olevat onkologiset sairaudet kehittyvät vain useiden tekijöiden samanaikaisen vuorovaikutuksen myötä, jotka luovat hedelmällisen maaperän solujen pahanlaatuisen rappeutumisen prosessin käynnistymiselle.
Ennaltaehkäisy HPV-tyyppi 18
Palilloomavirusinfektio on ongelma, joka on lähellä monia ihmisiä. Ja tätä tukevat asiaankuuluvat internet-resurssit, joissa ne, joilla on diagnosoitu erittäin onkogeenisia virustyyppejä, jakavat ongelmiaan ja pyytävät neuvoja siitä, mitä tehdä seuraavaksi, miten taistella tätä pientä loista vastaan, joka voi aiheuttaa kauhean taudin.
Myöskään ne ihmiset, joiden perheessä tai läheisissä ystävissä on viruksen kantajia, eivät ole yhtään vähemmän huolissaan. Heidän viestinsä välittävät huolta läheistensä hengestä, mutta samalla he ovat huolissaan omasta terveydestään, koska he ymmärtävät, että virus on varsin tarttuva. Ja vaikka viruksen pääasiallisena tartuntareittinä pidetään seksuaalista (etenkin ulkoisten oireiden läsnä ollessa), mikä tarkoittaa, että vaara on pääasiassa seksikumppaneilla, ihmiset ymmärtävät, että HPV-virioneja voi esiintyä myös potilaan veressä tai muissa fysiologisissa nesteissä ja eritteissä. Tämä pelottaa monia ja pakottaa heidät rajoittamaan kommunikointia viruksen kantajan kanssa.
Itse asiassa tartuntariski kosketuksen kautta on minimaalinen. Ei ole tarkkaa näyttöä siitä, että kosketus-kotireitti olisi tässä tapauksessa merkityksellinen, joten lääkärit eivät ota sitä lainkaan huomioon. Suutelussa virus voi tarttua vain, jos toisella kumppaneista on papilloomaviruskasvaimia kurkussa, mutta sielläkin se yleensä päätyy suuseksiä harjoittaessa. Eli kaikki riippuu jälleen seksuaalisesta kontaktista: suun, emättimen ja peräsuolen kautta, jotka voivat siirtää viruksen peräsuoleen.
Ja jälleen kerran, viruksen läsnäolo elimistössä ei ole osoitus siitä, että henkilöstä tulee myöhemmin onkologisen klinikan asiakas. On syytä muistaa, että HPV 16- tai 18-tyypin naisista vain 1 % sairastuu kohdunkaulan syöpään, joten viruksen tarttumisesta ei kannata järkyttyä liikaa ja lopettaa elämäänsä etukäteen. Masennus ja tarpeettomat huolet voivat vain pahentaa tilannetta.
On paljon loogisempaa käydä säännöllisesti gynekologilla tai dermatovenerologilla, käydä läpi heidän määräämänsä hoitojakso ja olla tulevaisuudessa valikoivampi seksuaalikumppanin valinnassa.
Mitä ennaltaehkäiseviä toimenpiteitä voidaan suositella niille, joilla ei ole diagnosoitu papilloomavirusinfektiota, jotta sitä ei havaita tulevaisuudessa:
- Kerran vuodessa tai vielä parempi, kuuden kuukauden välein sinun on käytävä gynekologin (naiset) tai urologin/andrologin (miehet) tarkastuksessa, vaikka taudin oireita ei olisikaan. Tällainen tutkimus on erityisen tärkeä niille, joiden suvussa on ollut syöpää, mikä viittaa alttiuteen sille.
- Suosittelemme olemaan huolellisempi seksikumppanin valinnassa. Olkoon se yksi, mutta luotettava kumppani, joka ei pakene sivuun, kuin monet epäilyttävät kumppanit. On tärkeää muistaa, että ihminen ei välttämättä edes epäile sairauttaan, mutta on jo vaaran lähde viruksen kantajana. Esimerkiksi naiset eivät pysty visualisoimaan sisäisten sukupuolielinten limakalvojen tilaa, mikä tarkoittaa, että jopa sisäisten kondyloomien esiintyminen voi jäädä huomaamatta pitkään. Ja miehen, jopa ilman ulkoisia oireita, tulisi ymmärtää, että heikentyneen immuniteetin omaavalle kumppanille hän on silti infektioriskitekijä, koska jo yksi virioni pystyy myöhemmin lisääntymään valtavan määrän klooneja.
- Jos toisella seksikumppaneista on HPV 18 tai 16, mutta infektion pahenemisen aikana hänen tulisi rajoittaa seksuaalista kanssakäymistä, kunnes taudin oireet katoavat. Tulevaisuudessa on suositeltavaa käyttää tällaista luotettavaa suojakeinoa erilaisia infektioita vastaan, kuten kondomia. Kysymys kuuluu, voiko kondomi viivästyttää tartunnan leviämistä kokonaan, mutta tartuntariski on paljon pienempi, mikä on myös tärkeää.
- Intiimihygieniaa ennen ja jälkeen yhdynnän pidetään myös ennaltaehkäisevänä toimenpiteenä infektioita vastaan. Ja tämä ei koske vain viruksia, vaan myös yhtä vaarallisia infektioita, jotka aiheuttavat sukupuolitauteja.
- Vahva immuniteetti on elimistön terveyden tärkein edellytys, sillä immuunijärjestelmämme, jos se toimii oikein, voi suojella meitä erilaisilta vastoinkäymisiltä. Ja vaikka erittäin onkogeeniset papilloomavirustyypit onnistuisivatkin tunkeutumaan syvälle kehon kudoksiin, immuunijärjestelmä ei anna niiden lisääntyä ja provosoida patologisia prosesseja. Mikä tahansa infektio voi olla aktiivinen elimistössä vain heikentyneen immuniteetin taustalla. Tämä tarkoittaa, että meidän on ensin huolehdittava immuunijärjestelmän terveydestä.
Oikea ravitsemus, terveellinen ja aktiivinen elämäntapa, huonoista tavoista luopuminen, karkaisumenetelmät, sairauksien oikea-aikainen hoito niiden kroonistumisen estämiseksi, mikä vaikuttaa vakavasti immuunijärjestelmään - tämä on avain vahvaan immuniteettiin ja minkä tahansa etiologian virussairauksien ehkäisyyn.
- Koska stressiä pidetään vahvana tekijänä, joka heikentää kehon puolustuskykyä, on opittava reagoimaan oikein stressaaviin tilanteisiin. Jos ihminen ei pysty selviytymään tunteistaan ja tuntemuksistaan omin avuin, ei ole koskaan häpeä hakea apua asiantuntijalta - psykologilta, jota on pitkään harjoitettu ulkomailla, mutta josta ei ole vieläkään tullut muodikasta kotimaassamme.
- Rokottaminen on yksi luotettavimmista tavoista ehkäistä monia infektioita. Nykyään on keksitty monia rokotteita erilaisiin sairauksiin, eikä papilloomavirusinfektio ole poikkeus. Ja jos aiemmin rokote tehosi pääasiassa HPV-tyyppeihin 6 ja 11, nykyään on jo useita rokotteita, jotka voivat estää infektion erittäin onkogeenisillä HPV-tyypeillä 16 ja 18.
Puhutaanpa tarkemmin rokotuksesta, jota ei tule ymmärtää hoitotoimenpiteenä, vaan ennaltaehkäisevänä toimenpiteenä virusinfektiota vastaan. Ulkomailla tämä käytäntö on jo otettu laajalti käyttöön. Esimerkiksi Suomessa HPV-rokotus on pakollinen kaikille tytöille, jotka täyttävät 10 vuotta.
Maassamme rokottaminen on vapaaehtoista. Lääkärit voivat tarjota vain tällaista ennaltaehkäisevää toimenpidettä, ja henkilö itse päättää, onko hänellä varaa ostaa rokote, jonka hinta on alkaen 750 grivnaa ja enemmän.
Nykyään lääkärit tarjoavat maanmiehillemme pääasiassa kahdenlaisia rokotteita, jotka voivat estää tartunnan papilloomaviruksen päätyypeillä, jotka aiheuttavat kasvainten esiintymistä sukupuolielinten limakalvolla (6, 11, 16 ja 18). Nämä ovat rokotteet "Gardasil" ja sen halvempi analogi "Cervarix".
Ennaltaehkäisevä rokotusjakso koostuu kolmesta injektiosta. Ensimmäisen ja toisen rokotuksen välinen aika on yksi kuukausi. Kolmas injektio annetaan kuusi kuukautta ensimmäisen jälkeen. Toimenpide kestää noin tunnin, jonka aikana lääkärit antavat injektion ja tarkkailevat potilaan reaktiota. Alle 18-vuotiaiden lasten rokotus suoritetaan vain vanhempien läsnä ollessa. Koko rokotusjakson jälkeen potilas pysyy suojattuna 3–6 vuotta iästä riippumatta.
Rokotevalmistajat suosittelevat rokottamisen aloittamista 9–10 vuoden iässä, kuten lääkkeiden ohjeissa todetaan. Lääkärit kuitenkin uskovat, että tällainen toimenpide on merkityksellinen kaikille 9–26-vuotiaille tytöille, nuorille naisille ja naisille sekä 9–15–17-vuotiaille pojille. Myös terveydestään välittävät miehet voivat halutessaan hakea rokotteen nuorena (Gardasil-rokote). Molempien rokotteiden teho on noin 99 %.
On sanottava, että jos infektio on jo kehossa, rokotuksesta ei ole mitään hyötyä, koska se ei vaikuta taudin kulkuun. Virusinfektion hoito tulee suorittaa muilla tähän tarkoitukseen tarkoitetuilla lääkkeillä. Ja rokotus on tehokas ennaltaehkäisevä toimenpide.
Mutta tällä toimenpiteellä on haittapuolensa. Rokotetut teini-ikäiset alkavat tuntea itsensä haavoittumattomiksi, laiminlyövät perusehkäisyn (puhumme kondomeista), eivät ajattele paljon seksikumppaninsa terveyttä, "keräävät" seksikumppaneita jne. uskoen, etteivät he ole vaarassa. Ajan myötä tällaisesta käytöksestä voi tulla tapa, mutta rokotteen vaikutusaika on rajallinen, ja lääkärit antavat yleensä 99 %:n takuun, 3 vuotta. Lisäksi tällainen mielivaltainen seksuaalinen käyttäytyminen voi johtaa papilloomavirustartuntaan.
Ennuste
Papilloomavirusinfektion aiheuttamien sairauksien ennuste riippuu monista tekijöistä, joista tärkeimpiä ovat perinnöllinen alttius ja hormonaalinen tausta. Tämä on erityisen tärkeää naisille, joilla on heikentynyt naishormonin estrogeenin synteesi ja sen aineenvaihdunta. Mitä aikaisemmin infektio havaitaan, sitä helpompi on estää sen lisääntymisen epämiellyttävät ja vaaralliset seuraukset.
Mutta vaikka potilaalla olisi jo kehittynyt taudin ulkoisia oireita, tämä ei ole syy paniikkiin. Ensinnäkin, ilman HIV-infektiota tauti toipuu jopa immunomodulaattoreiden ottamisesta, varsinkin jos muodostuneita kondyloomia ja anogenitaalisia syyliä hoidetaan etukäteen. Pahin ennuste on immuunipuutteisilla ihmisillä, koska heidän kehonsa ei yksinkertaisesti pysty taistelemaan infektiota vastaan, joten kaikki tartuntataudit tällaisilla potilailla etenevät komplikaatioiden kanssa.
Toiseksi, kondyloomien esiintyminen tai dysplastisten prosessien kehittyminen kohdussa itsessään ei viittaa onkologiaan. Yleensä kestää vähintään 5 vuotta ennen kuin hyvänlaatuinen kasvain muuttuu pahanlaatuiseksi. Tänä aikana voit onnistuneesti käydä läpi useamman kuin yhden hoitojakson, mikä voi estää tällaiset vaaralliset seuraukset.
Eri asia on, jos nainen ei käy lääkärissä 5–10 vuoteen papilloomavirustartunnan jälkeen ja tauti etenee. Mutta tässä on yksi asia: kohdunkaulan syövän vaaraa usein yliarvioidaan. Jos tauti havaitaan ensimmäisessä vaiheessa, eloonjäämisaste on tässä tapauksessa 90–92 %, mikä on huomattavasti korkeampi kuin monissa muissa syövissä. Kolmannessa vaiheessa onnistuneen hoidon todennäköisyys on kuitenkin jo kolminkertaistunut.
On sanottava, että naisilla (puhumattakaan miehistä) on aikaa ehkäistä HPV 18:n mahdolliset komplikaatiot. Prosessi ei kehity nopeasti, mikä tarkoittaa, että on aina mahdollisuus pysäyttää se ennen surullisten seurausten alkamista. Ja vaikka viruksen poistaminen kehosta on erittäin ongelmallista, on aina olemassa tapa minimoida sen kielteinen vaikutus.
Hieman historiaa
1800-luvun loppuun asti ihmiskunta oli neuvoton. Ihmiset sairastuivat ja kuolivat, mutta lääkärit eivät kyenneet ymmärtämään, mikä aiheutti yhä enemmän uusia sairauksia, joita ei voitu hoitaa tuolloin olemassa olleilla lääkkeillä. Jotkut ihmiset kuolivat influenssaan, kun taas toisten kehoon ilmestyi outoja teräviä kasvuja. Eivätkä lääkärit osanneet vastata kysymykseen, mikä aiheutti nämä sairaudet, koska tuon ajan laboratoriotutkimukset eivät kyenneet tunnistamaan taudinaiheuttajaa.
Ja tällainen vaikeasti tavoitettava taudinaiheuttaja osoittautui viruksiksi. Tätä sanaa käytettiin kuvaamaan mikroskooppisia hiukkasia, joiden koko osoittautui sata kertaa pienemmäksi kuin bakteerisolun koko. Venäläinen tiedemies Dmitri Iosifovich Ivanovsky löysi ne vuonna 1892, vaikka uuden elämänmuodon nimi annettiin jonkin verran myöhemmin.
Siitä lähtien tieteen kehitys alkoi aktiivisesti näkyä, ja 1900-luvulla sitä kutsuttiin jo virologiaksi. Juuri tällä vuosisadalla löydettiin monia viruksia, jotka osoittautuivat keltakuumeen, isorokon, polion, SARS-infektioiden ja influenssan, HIV-infektion, syövän jne. aiheuttajiksi.
On sanottava, että ihmiskunta oppi papilloomavirusinfektiosta jo 1800-luvulta lähtien. Syyliä ja kondyloomia mainitaan jo antiikin Kreikan lääkäreiden töissä (ensimmäinen vuosisata eaa.). Siellä todettiin myös, että tauti tarttuu sukupuoliteitse. Mutta itse kondyloomien aiheuttajaa ei löydetty vielä kahteen vuosikymmeneen.
Vasta 1900-luvun puolivälissä ymmärrettiin, että iholla ja limakalvoilla esiintyvien syylän kaltaisten kasvainten aiheuttaja oli virus, kun näitä mikroskooppisia hiukkasia eristettiin syylistä ja myöhemmin sukupuolielinten limakalvoille muodostuneista papilloomista. Mutta papilloomavirus eristettiin ensimmäisen kerran vuonna 1933 amerikkalaisen virologin Richard Shopen ansiosta.
Virologian kehittyminen tieteenä on osoittanut, että HPV:tä ei ole olemassa yhtä, vaan useita tyyppejä. Niitä kutsutaan HPV 6:ksi, HPV 18:ksi, HPV 35:ksi, HPV 69:ksi jne. Jotkut tyypit, jotka ovat päässeet ihmiskehoon, juurtuvat, mutta eivät ilmene millään tavalla. Lähes kaikilla meistä on niitä, mutta emme epäile olevamme viruksen kantajia. Muita tyyppejä voidaan kutsua paitsi loisiksi, myös ihmisen vihollisiksi, koska ne pystyvät aiheuttamaan vaarallisimpia sairauksia.

