Lääketieteen asiantuntija
Uudet julkaisut
Osteoblastoklastooma
Viimeksi tarkistettu: 29.06.2025

Kaikki iLive-sisältö tarkistetaan lääketieteellisesti tai se tarkistetaan tosiasiallisen tarkkuuden varmistamiseksi.
Meillä on tiukat hankintaohjeet ja vain linkki hyvämaineisiin mediasivustoihin, akateemisiin tutkimuslaitoksiin ja mahdollisuuksien mukaan lääketieteellisesti vertaisarvioituihin tutkimuksiin. Huomaa, että suluissa ([1], [2] jne.) Olevat numerot ovat napsautettavia linkkejä näihin tutkimuksiin.
Jos sinusta tuntuu, että jokin sisältö on virheellinen, vanhentunut tai muuten kyseenalainen, valitse se ja paina Ctrl + Enter.
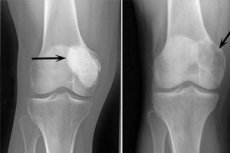
Osteoblastoklastooma on kasvainprosessi, joka voi olla sekä hyvänlaatuinen että pahanlaatuinen ja vaurioittaa erilaisia luurankoluita. Aluksi patologiaa kutsuttiin gigantosellulaariseksi kasvaimeksi (vuodesta 1912), 10 vuotta myöhemmin tohtori Stewart ehdotti nimeä osteoklastooma. Ja vasta vuonna 1924 professori Rusakov esitteli tarkemman termin "osteoblastoklastooma", joka vastasi paremmin kasvaimen solukoostumusta.
Nykyään osteoblastoklastoomaa pidetään todellisena neoplasmana, pehmytkudoskasvaimena, jolla on laaja verisuoniverkosto. Ainoa oikea hoitovaihtoehto on kasvaimen poistaminen terveistä kudoksista, joskus samanaikaisesti luusiirteen kanssa. [ 1 ]
Epidemiologia
Luukasvainten ilmaantuvuus maailmanlaajuisesti vaihtelee 0,5:stä 2:een. Yhdysvaltojen tilastojen mukaan osteosarkooma (noin 34 % tapauksista), kondrosarkooma (27 %) ja Ewingin kasvain (18–19 %) ovat yleisimpiä. Harvinaisempia ovat kondomat, fibrosarkoomat, fibrosarkoomat, histiosytoomat, jättisolukasvaimet ja angiosarkoomat.
Ilmaantuvuus korreloi voimakkaasti iän kanssa. Siten kasvaimen kasvun ensimmäinen aalto havaitaan murrosiässä (noin 16 vuoden iässä) ja toinen aalto keski-iässä.
Osteoblastoklastooma on suhteellisen yleinen kasvain. Sitä esiintyy noin 2–30 %:ssa kaikista luukasvaimista. Naiset ovat useammin sairastuneet, mutta myös miehet voivat sairastua, pääasiassa 18–40-vuotiailla. Alle 12-vuotiailla lapsilla se on harvinaista, mutta esiintyvyyttä ei voida sulkea pois edes tässä ikäryhmässä. On kuvauksia sekä perinnöllisistä että perinnöllisistä osteoblastoklastoomatapauksista.
Useimmiten (noin 75%) kasvain esiintyy pitkissä putkimaisissa luissa, paljon harvemmin litteissä ja pienissä luissa.
Pitkissä putkiluissa pääasiassa epimetafyysi on vaurioitunut, ja lapsuudessa metafyysi. Kasvain ei leviä epifyysin ja nivelruston alueelle. Hyvin harvoin ongelma esiintyy diafyysissä (alle 0,5 % tapauksista).
On huomattava, että lääketieteen kehittyessä osteoblastoklastooman ilmaantuvuus on pysynyt vakaana, mutta kuolleisuus on laskenut merkittävästi. Patologian pääasiallisena ja todennäköisimpänä syynä pidetään ionisoivan säteilyn vaikutusta. Siten riskit ovat lisääntyneet ihmisillä, jotka ovat saaneet suuria sädehoitoannoksia, sekä potilailla, joille on injektoitu radioisotooppeja (diagnostiikkaan tai terapeuttisiin tarkoituksiin). Muita yleisiä etiologisia tekijöitä ovat epäsuotuisa ekologia ja perinnöllisyys. [ 2 ]
Syyt osteoblastoklastoomat
Osteoblastoklastooma on patologisesti muuttuneiden solujen pesäke, jota voi esiintyä lähes missä tahansa luuston osassa. Rakenteen poikkeavuuksista huolimatta patologiset solut jatkavat jakautumistaan, kuten terveissä kudoksissa. Niiden rakenne eroaa suuresti normaalista, mikä tarkoittaa suoraan vaurioituneen luun ominaisuuksien ja sen tyypillisen toiminnan korvautumista. Patologisesti muuttuneet pahanlaatuiset solut saavat taipumuksen hallitsemattomaan, usein nopeaan lisääntymiseen, minkä seurauksena kasvaimen tilavuus kasvaa. Aiemmin normaali luukudos voi syrjäytyä kasvaimen rakenteiden vuoksi, ja yksittäiset patologiset solut voivat irrota ja kulkeutua veren tai imusolmukkeiden mukana muille, kaukaisille anatomisille alueille. Tällä tavoin muodostuu etäpesäkkeitä.
Tiedetään, että pahanlaatuisen osteoblastoklastooman lähde voi olla mikä tahansa pahanlaatuinen kasvain missä tahansa kehon osassa (mukaan lukien sisäelinten kasvaimet). Prosessin leviämistapa on etäpesäkkeiden muodostuminen. Mutta useimmat osteoblastoklastoomat (sekä hyvänlaatuiset että pahanlaatuiset) ovat primaarisia kasvaimia, jotka ilmestyvät ja kehittyvät ensin ja samaan paikkaan.
Yleisesti ottaen osteoblastoklastoomat ovat monitekijäisiä kasvaimia, joiden tarkkoja syitä ei ole vielä selvitetty. Kasvaimen esiintymisen edellytyksiä ovat esimerkiksi:
- Immuunipuutostila;
- Synnynnäiset kudosmuutokset;
- Mutageeniset ympäristövaikutukset;
- Hormonaaliset muutokset;
- Samanaikaiset patologiat ja vammat (trauma esiintyy usein anamneesissa).
Riskitekijät
Osteoblastoklastooman muodostumisen syistä ei ole tarkkoja tietoja. Asiantuntijat kuitenkin ehdottavat useiden tekijöiden osallisuutta luuonkopatologioiden lisääntyneeseen riskiin:
- Perinnöllisyys. Monissa tapauksissa taipumus kasvainprosesseihin on geneettisesti määräytyvä. Erityisesti näin voi olla Leigh Fraumeni -oireyhtymän tapauksessa, joka altistaa erilaisten kasvainten, mukaan lukien syöpäkasvainten ja sarkoomien, kehittymiselle.
- Pagetin tauti. Tauti voi vaikuttaa yhteen tai useampaan luuhun ja kuuluu kasvaimia edeltäviin tiloihin. Tässä sairaudessa potilailla luut paksuuntuvat ja haurastuvat samanaikaisesti, mikä johtaa usein esiintyviin patologisiin murtumiin. Osteosarkoomaa esiintyy noin 8 %:ssa vakavasta Pagetin taudista.
- Useita luisia liikakasvuja, eksostooseja.
- Useita osteokondromia (mukaan lukien perinnölliset).
- Useita enkondromoja (riski on pieni, mutta silti olemassa).
- Säteilyaltistus (mukaan lukien voimakas säteily, jota käytetään muiden kasvainprosessien hoitoon, sekä radioaktiivisen radiumin ja strontiumin vaikutukset).
Erityiseen riskiryhmään kuuluvat lapsuudessa ja nuorena annettavat sädehoidot, jolloin annokset ylittävät 60 Gray:tä.
Asiantuntijat kiinnittävät huomiota siihen, että ionisoimattomat säteet – erityisesti mikroaalto- ja sähkömagneettinen säteily, joita muodostuu sähkölinjoista, matkapuhelimista ja kodinkoneista – eivät aiheuta osteoblastoklastooman riskiä.
Synnyssä
Osteoblastoklastooman ulkonäön ja kehityksen patogeneettisiä piirteitä ei täysin ymmärretä, mikä johtuu patologian monimutkaisuudesta. Kasvaimen muodostumisen perimmäinen syy on solujen erilaistumisen epäonnistuminen immuunijärjestelmän virheellisen toiminnan vuoksi. Tämä johtaa kasvaimen kasvuun, joka koostuu "vääristä", erilaistumattomista soluista, jotka määrittävät kasvaimen ominaisuudet ja muistuttavat rakenteellisesti kypsymättömiä soluja. Jos solurakenne on lähellä normaalia, mutta ei ole, sitä sanotaan hyvänlaatuiseksi osteoblastoklastoomaksi. Solurakenteen voimakkaiden muutosten myötä kasvain katsotaan johtuvan pahanlaatuisista prosesseista. Tällaiselle kasvaimelle tyypillisiä ovat antigeenisen solukerroksen muutos, hallitsematon kasvu ja solujen jakautuminen. Yhdessä solurakenteen spesifisyyden menetyksen kanssa myös toiminnallisuus kärsii. Pahanlaatuinen osteoblastoklastooma eroaa hyvänlaatuisesta osteoblastoklastoomasta muun muassa siinä, että se tunkeutuu läheisiin terveisiin kudoksiin. Hyvänlaatuisessa luukasvaimessa ei tapahdu kasvua terveisiin rakenteisiin, ei taipumusta nopeaan kasvuun ja leviämiseen koko kehoon, ei taipumusta mielivaltaiseen itsetuhoon eikä kasvaimen hajoamistuotteiden aiheuttamaan myrkytykseen.
Luurakenne tuhoutuu kaikissa tapauksissa, riippumatta patologian hyvänlaatuisuudesta. Tämän seurauksena vaurioitunut luusegmentti muuttuu hauraaksi ja hauraaksi. Usein lääkäriin kääntymisen syynä on patologinen murtuma, joka tapahtuu jo minimaalisella kuormituksella.
On tärkeää huomata: prosessin hyvänlaatuisuus on aina ehdollinen tila, koska on olemassa pahanlaatuisuuden riskejä ja hyvänlaatuinen keskittyminen muuttuu, esiintyy pahanlaatuista osteoblastoklastoomia.
Oireet osteoblastoklastoomat
Osteoblastoklastooman kliininen kuva riippuu pääasiassa patologisen prosessin lokalisoinnista ja vaiheesta. Yleensä kasvaimelle on ominaista seuraavat ominaisuudet:
- Kasvain on yksittäinen;
- Vaikuttaa pääasiassa ala- tai yläraajojen putkimaisiin luihin;
- Harvemmin esiintyy litteissä luissa;
- Vaurioituneella alueella on kiusallinen kipu;
- Ihon ja verisuonten kuvio patologisen fokuksen yläpuolella kasvaa;
- Sairastunut raaja on epämuodostunut (paikallinen tilavuuden kasvu);
- Osteoblastoklastoomaa tai koko raajaa lähimpänä olevan nivelen työ häiriintyy;
- Palpatorisesti määritetty tiivistetty tarkennus, jolla on tyypillinen "pergamenttimurska".
Yleisesti ottaen oireet voidaan jakaa paikallisiin ja yleisiin oireisiin. Paikalliset oireet havaitaan visuaalisesti – erityisesti luunpalasessa voi nähdä kaarevuuden tai pullistuman. Huomiota kiinnitetään myös ihon muutokseen patologisen pesäkkeen yläpuolella: verisuonikuvio ilmenee selvästi, kudokset ovat turvonneet tai litistyneet. Kasvain voidaan tunnustella – usein se on kivuton, mutta sillä on tyypillinen rakenne. Pahanlaatuiset kasvaimet ovat tyypillisesti kyhmyisiä ja epäsäännöllisiä muodoltaan.
Viereisen nivelen liike voi olla rajoittunutta ja se voi olla jatkuvasti kivulias. Verisuonten ja hermorunkojen puristumisen vuoksi herkkyys usein heikkenee ja esiintyy jatkuvaa turvotusta. Myös imusuonijärjestelmä reagoi: lähellä olevat imusolmukkeet suurenevat.
Yleinen oireyhtymä on tyypillisempi pahanlaatuisille osteoblastoklastoomille ja johtuu kehon myrkytysprosesseista. Potilailla voi olla:
- Kuume, kuumeiset tilat;
- Laihuus;
- Jatkuva heikkous;
- Uneliaisuus tai unettomuus, ruokahaluhäiriöt;
- Yöllinen liiallinen hikoilu;
- Romahdus.
Myös pieni osa osteoblastoklastoomista on yleisiä, eivätkä ne ole kliinisesti ilmeisiä. Ne löydetään sattumalta radiologisissa tai kuvantamistutkimuksissa muista syistä.
Osteoblastoklastooman luutumisen ensimmäiset merkit
- Kasvaimen kasvun nopeuttaminen.
- Lisääntynyt kipu-oireyhtymä.
- Tuhoavan fokuksen laajeneminen halkaisijaltaan tai solu-trabekulaarisen muodon muuttuminen lyyttiseksi muodoksi.
- Kortikaalisen kerroksen hajoaminen suhteellisen pitkällä alueella.
- Tuhoavan fokuksen konfiguraatioiden selkeyden menetys.
- Sulkulevyn hajoaminen, joka aiemmin tukki medullaarisen kanavan.
- Periosteaalinen reaktio.
Osteoblastoklastooman pahanlaatuisuus perustuu kliinisiin ja radiologisiin indikaattoreihin, ja se vahvistetaan välttämättä kasvainkudosten morfologisella diagnoosilla.
Aluksi hyvänlaatuisen kasvaimen osloplastisaation lisäksi on olemassa myös primaarinen pahanlaatuinen osteoblastoklastooma. Itse asiassa tällainen kasvain on osteogeenisen etiologian sarkooma.
Pahanlaatuisen osteoblastoklastooman sijainti on sama kuin hyvänlaatuisessa prosessissa. Röntgenkuvauksessa näkyy luukudoksessa tuhoisa pesäke ilman selkeitä ääriviivoja. Kortikaalisen kerroksen tuhoutuminen on laajaa, usein havaitaan pehmytkudosrakenteisiin laajenevaa kasvua.
Merkkejä pahanlaatuisen osteoblastoklastooman erottamiseksi osteoklastisen sarkooman osteogeenisestä muodosta:
- Potilaiden pääasiassa iäkäs ikä;
- Vähemmän elävät oireet;
- Suotuisampi pitkän aikavälin ennuste.
Osteoblastoklastooma lapsilla
Osteoblastoklastooma on lapsuudessa harvinainen: tapauksia on vain kaksi tai kolme miljoonaa lasta kohden. On huomattava, että kaikista lapsipotilaista yli 10–15-vuotiaat ovat enemmistönä.
Tutkijat eivät voi nimetä tarkkaa syytä osteoblastoklastoomaan lapsilla. Oletettavasti patologia liittyy lapsen kehon voimakkaaseen kasvuun sekä geneettiseen tekijään.
On myös viitteitä mahdollisista syistä, kuten altistuminen radioaktiiviselle aineelle (erityisesti sädehoito) ja kemoterapia (sytostaattien käyttö). Monet kemoterapialääkkeet voivat tuhota luusolujen geneettistä materiaalia, mikä johtaa kasvainten syntyyn.
Lisäksi osteoblastoklastooman riski on suurempi lapsilla, joilla on tiettyjä synnynnäisiä sairauksia, kuten molemminpuolinen retinoblastooma tai Li-Fraumeni-oireyhtymä. Syy-yhteys on myös olemassa Pagetin tautiin.
Tiedetään myös, että valtaosalla lapsista (noin 90 %) lääkärit eivät pysty havaitsemaan mitään edellä mainituista riskitekijöistä.
Osteoblastoklastooman kulkua lapsuudessa on vaikea ennustaa, koska se riippuu tietyn kasvaimen ominaisuuksista, sen lokalisoinnista, leviämisasteesta diagnoosin tekohetkellä, hoidon oikea-aikaisuudesta ja kasvaimen poiston täydellisyydestä.
Osteoblastoklastooman hoidon laatu on parantunut huomattavasti viimeisten 2–3 vuosikymmenen aikana. Hoitoprotokollasta on tullut yhdistelmähoitoa ja paranemisprosentti on noussut yli 70–80 prosenttiin. Suotuisasta tuloksesta voidaan puhua, jos kasvainprosessi poistetaan radikaalisti kirurgisesti ja vaikutus vahvistetaan riittävällä kemoterapiahoidolla. Hyvänlaatuista osteoblastoklastoomaa sairastavilla lapsilla on parhaat mahdollisuudet toipua.
Kun parantuneiden potilaiden tarkkoja lukuja ilmoitetaan, näemme vain yleisiä lukuja: mikään tilasto ei voi tarkasti ennustaa ja määrittää tietyn lapsen mahdollisuuksia. Termi "toipuminen" ymmärretään ensisijaisesti "kasvainprosessin puuttumisena kehossa", sillä nykyaikaiset hoitomenetelmät pystyvät varmistamaan uusiutumisen pitkäaikaisen välttämisen. Ei kuitenkaan pidä unohtaa ei-toivottujen sivuvaikutusten ja myöhäisten komplikaatioiden mahdollisuutta. Siksi minkä tahansa hoidon, sen monimutkaisuudesta riippumatta, tulisi sisältää korkealaatuisia kuntoutustoimenpiteitä. Lisäksi lapset tarvitsevat ortopedista hoitoa vielä pitkään.
Lomakkeet
Luukudoskasvainten luokittelu on melko laaja. Huomiota kiinnitetään pääasiassa solurakenteen vaihteluihin ja kasvainprosessin morfologisiin ominaisuuksiin. Näin ollen kasvaimet jaetaan kahteen luokkaan:
- Osteogeeninen (muodostuu luusolujen pohjalta);
- Neosteogeeninen (muodostuu luuhun muiden solutyyppien vaikutuksesta - esimerkiksi verisuoni- tai sidekudosrakenteet).
Luun osteoblastoklastooma on pääasiassa hyvänlaatuinen kasvain. Tästä huolimatta sillä on usein aggressiivinen kasvu, joka edistää luukudoksen tuhoutumista ja ohenemista, mikä tekee kirurgisen toimenpiteen välttämättömäksi. Samalla jättisolu-osteoblastoklastooma voi olla myös pahanlaatuinen.
Kliinisistä ja radiologisista parametreista sekä morfologisesta kuvasta riippuen osteoblastoklastoomia erotetaan kolme perusmuotoa:
- Solumuotoa esiintyy pääasiassa iäkkäillä ihmisillä, ja sille on ominaista hidas kehitys. Diagnoosi paljastaa paksuuntuneen, möykkyisen turvotuksen, eikä kasvaimen keskittymistä ole mahdollista kliinisesti erottaa terveistä luuvyöhykkeistä.
- Kystinen muoto ilmenee ensinnäkin kipuna. Tunnusteltaessa havaitaan "pergamenttimurskan" oire. Visuaalisesti havaitaan luinen kasvain, jolla on tasainen kupera, kupolin muotoinen muoto.
- Lyyttistä muotoa pidetään harvinaisena patologian varianttina, se havaitaan pääasiassa nuoruusiässä. Kasvainprosessi kehittyy riittävän nopeasti, potilas alkaa vaivata kipua, myös palpaatiossa.
Jättisolukasvain voi muodostua lähes mihin tahansa luuston luuhun, vaikka raajojen, kylkiluiden ja selkärangan putkimaiset luut kärsivät jonkin verran useammin. Alaleuan osteoblastoklastoomaa esiintyy kaksi kertaa useammin kuin yläleuassa. Tunnusteltaessa havaitaan tiheä kasvain, jossa on pehmentyneitä vyöhykkeitä. Potilaiden yleisimmät valitukset: pullistuma, joka vuotaa verta ja aiheuttaa epämukavuutta pureskeltaessa ruokaa. Ongelman edetessä sitä täydentää leukanivelen toiminnan heikkeneminen. Putkiluista kasvain vaikuttaa useammin reisiluuhun ja sääriluuhun. Reisiluun osteoblastoklastoomaa esiintyy pääasiassa keski-ikäisillä ihmisillä. Sairauteen liittyy vastaavan nivelen toiminnan heikkeneminen, esiintyy ontumista ja kasvaimen yläpuolella oleva iho on peittynyt voimakkaaseen verisuonikuvioon.
Edellä mainitun luokituksen lisäksi on olemassa sentraalisia ja perifeerisiä patologisia muotoja, vaikka niiden välillä ei ole morfologisia eroja. Perifeerisellä osteoblastoklastoomalla on ienkohtainen lokalisaatio, ja sentraalinen muoto kehittyy luussa ja sille on ominaista useiden verenvuotojen esiintyminen siinä (siksi sentraalisen osteoblastoklastooman toinen nimi on ruskea kasvain). Ruskean värin ulkonäkö johtuu punasolujen kertymisestä, jotka hajoavat hemosideriinin muodostuessa.
Pahanlaatuiset luukasvaimet käyvät läpi seuraavat kehitysvaiheet:
- Luun ja yhden muskulofaskiaalisegmentin sisällä sijaitsee 3–5 cm:n kokoinen T1-pesäke.
- T2-fokukset ulottuvat enintään 10 cm luun kulkuun, mutta eivät ulotu yhden faskiaalikotelon ulkopuolelle.
- T3-fokukset siirtyvät yhden muskulofaskiaalitapauksen rajoista läheiseen.
- T4-pesäkkeet lähtevät ihosta tai neurovaskulaarisista rungoista.
Samalla tavalla luokitellaan imusolmukkeiden osallistumisaste ja etäpesäkkeiden leviäminen.
Komplikaatiot ja seuraukset
Osteoblastoklastooman komplikaatioihin kuuluu kasvaimen aktiivisuuden lisääntyminen, joka esiintyy erityisen usein pitkän hiljaisen jakson taustalla. Joissakin tällaisissa tapauksissa puhumme kasvainprosessin pahanlaatuisesta rappeutumisesta tai sen leviämisestä herkkiin lähellä oleviin anatomisiin rakenteisiin:
- Hermorunkoon leviäminen aiheuttaa neuropaattisen kipuoireyhtymän, joka johtuu vaikutuksesta suurikaliiperiseen hermoon. Tällainen kipu ei käytännössä poistu perinteisten kipulääkkeiden ottamisen jälkeen, joten se kirjaimellisesti uuvuttaa potilaan.
- Leviäminen verisuoniin voi olla monimutkaista äkillisen massiivisen verenvuodon ja hematooman muodostumisen vuoksi.
Komplikaatioita, joihin liittyy lähellä olevien nivelten toiminnan häiriintyminen, ei suljeta pois: osteoblastoklastooman kasvu tällaisessa tilanteessa estää tuki- ja liikuntaelimistön mekanismin riittävän toiminnan, mikä johtaa rajoitettuun liikeradaan ja kipuoireyhtymän esiintymiseen.
Osteoblastoklastooman yleisimpiä komplikaatioita ovat patologiset murtumat vaurioituneella alueella. Ongelma ilmenee jo pienellä traumaattisella iskulla, koska luukudoksesta tulee erittäin hauras ja epävakaa.
Lisäksi asiantuntijat puhuvat myös pahanlaatuisen osteoblastoklastooman tyypillisistä yleisistä ja paikallisista haittavaikutuksista:
- Kaukaisten ja läheisten etäpesäkkeiden muodostuminen;
- Kehon myrkytys hajoamistuotteilla.
Jos metastaaseja havaitaan jonkin aikaa alkuperäisten diagnostisten toimenpiteiden jälkeen, se osoittaa meneillään olevan hoidon tehottomuutta ja kasvaimen etenemistä.
Erillinen komplikaatioiden rivi on uuden kasvaimen tai yleisen patologian syntyminen osteoblastoklastooma-luufokuksen kemoterapian tai säteilytyksen vuoksi.
Diagnostiikka osteoblastoklastoomat
Osteoblastoklastooman havaitsemiseen käytettyjä diagnostisia menetelmiä ovat:
- Kliininen, johon kuuluu patologisesti muuttuneen alueen ulkoinen tutkimus ja palpaatio;
- Röntgenkuvaus (anteroposteriorinen ja lateraalinen röntgenkuvaus, jos on osoitettu - kohdennettu ja vino röntgenkuvaus);
- Tomografinen (tietokoneella tai magneettikuvauksella);
- Radioisotooppi;
- Morfologinen, johon kuuluu punktion tai trepanobiopsin aikana saadun biomateriaalin histologinen, histokemiallinen ja sytologinen analyysi;
- Laboratorio.
Lääkäri tutkii huolellisesti taudin historian, määrittää ensimmäiset oireet, määrittää kipuoireyhtymän sijainnin ja tyypin, sen ominaisuudet, ottaa huomioon aiempien tutkimusten ja hoitomenetelmien tulokset sekä arvioi potilaan yleisen tilan dynamiikkaa. Jos epäillään pitkien putkiluiden patologiaa, asiantuntija kiinnittää huomiota turvotukseen, lähimmän nivelen liikerajoitukseen sekä neurologisiin oireisiin, lihasheikkouteen ja aliravitsemukseen. On tärkeää tutkia huolellisesti sisäelimet mahdollisten etäpesäkkeiden leviämisen varalta.
Kaikille potilaille tehdään yleiset veri- ja virtsakokeet, joissa määritetään proteiini ja proteiinifraktiot, fosfori ja kalsium sekä siaalihapot. On myös määritettävä fosfataasien entsymaattinen aktiivisuus, tehtävä definil-testi ja tutkittava C-reaktiivisen proteiinin indeksi. Jos osteoblastoklastooma ja mylooma on tarpeen erottaa toisistaan, potilaalle tehdään virtsakoe patologisen Bence-Jones-proteiinin esiintymisen varalta.
Radiologinen diagnoosi on olennainen osteoblastoklastooman diagnosoinnissa. Pakollinen määrätty tarkastus ja kohdennettu röntgenkuvaus, korkealaatuinen tomografia, jonka avulla voidaan selventää patologisen pesäkkeen sijaintia, tyyppiä ja leviämistä muihin kudoksiin ja elimiin. TT-kuvauksen ansiosta on mahdollista selventää pehmytkudosten ja ohuimpien luurakenteiden tilaa tarvittavassa tasossa, tunnistaa patologisen tuhoutumisen syviä pesäkkeitä, kuvata niiden parametrit luun rajoissa ja määrittää ympäröivien kudosten vaurioaste.
Samanaikaisesti magneettikuvausta pidetään informatiivisimpana diagnostisena menetelmänä, jolla on useita etuja sekä röntgenkuvaukseen että tietokonetomografiaan verrattuna. Menetelmän avulla voit tutkia jopa ohuimpia kudoskerroksia ja muodostaa kuvan patologisesta chagista käyttämällä spatiaalista kolmiulotteista kuvaa.
Pakollinen instrumentaalinen diagnostiikka koostuu morfologisista tutkimuksista. Arvioidaan biomateriaalia, joka on saatu aspiraation ja trepanobiopsin aikana tai luusegmenttien ja kasvaimen resektiossa. Punktiobiopsia tehdään erityisillä neuloilla ja radiologisen kontrollin alaisena.
Seuraavia röntgenkuvia pidetään tyypillisinä osteoblastoklastoomalle:
- Huokoisuuden rajoitus;
- Luun hajoamisen homogeenisuus ohuen trabekuloinnin tyypissä;
- Pseudokystisten lucenssien läsnäolo, joilla on erikoisten "saippuakuplien" rakenne.
Tähän radiologiseen kuvaan liittyy primaarisen tai sekundaarisen reaktiivisen osteoformatiivisen periostoosin puuttuminen. Havaitaan kortikaalisen kerroksen ohenemista ja surkastumista.
Pahanlaatuinen osteoblastoklastooma, joka johtuu voimakkaasta verisuonten kasvusta, lisää laskimoiden staasia. Verisuonimuutokset näyttävät kasvaimen kaltaisilta, ja niillä on runsas verisuonitus.
Differentiaalinen diagnoosi
Osteoblastoklastooman tunnistaminen on joskus erittäin vaikeaa. Ongelmia ilmenee osteogeenisen sarkooman ja luukystojen erotusdiagnoosissa eri-ikäisillä potilailla. Tilastojen mukaan yli 3 %:ssa tapauksista osteoblastoklastooma on luultu osteogeeniseksi sarkoomaksi ja lähes 14 %:ssa tapauksista luultu luukystaksi.
Taulukossa on yhteenveto näiden patologioiden tärkeimmistä oireista:
Indikaattorit |
Osteoblastoklastooma |
Osteogeeninen osteoplastinen sarkooma |
Luukystin |
Yleisin ilmaantumisikä |
20–30-vuotias |
20–26-vuotiaita |
Alle 14-vuotiaat lapset |
Sijainti |
Epimetafyseaalinen alue |
Epimetafyseaalinen alue |
Metadiafyysialue |
Luun uudelleenkonfiguraatio |
Vakava epäsymmetrinen pullistuma. |
Pieni poikittaislaajeneminen |
Karan muotoinen pullistuma. |
Tuhoavan fokuksen konfigurointi |
Muodot ovat selkeät |
Ääriviivat ovat epäselvät, ei ole selkeyttä |
Muodot ovat selkeät |
Selkäydinkanavan kunto |
Peitetty sulkulevyllä |
Avaa kasvaimen reunalta |
Ei muutosta. |
Kortikaalisen kerroksen kunto |
Ohut, kuituinen, epäjatkuva. |
Harvennus, pilalla |
Ohut, litteä |
Skleroosi-ilmiöt |
Epätyypillinen |
Esittää |
Epätyypillinen |
Luukalvoreaktio |
Poissa |
Läsnä "periosteaalisen visiirin" tyyppisellä tavalla |
Poissa |
Epifyysin tila |
Lamina on ohut, aaltoileva. |
Alkuvaiheessa osa epifyysistä pysyy ehjänä |
Ei muutosta. |
Läheinen luuosa |
Ei muutosta. |
Osteoporoosin merkit |
Ei muutosta. |
Pakollinen huomio vaatii sellaisia indikaattoreita kuin potilaan ikä, patologian kesto, vaurioituneen fokuksen sijainti ja muut taulukossa ilmoitetut anamnestiset tiedot.
Seuraavat diagnostiset virheet ovat yleisimpiä, kun osteoblastoklastooma sekoitetaan tällaisiin patologisiin prosesseihin:
- Aneurysmaalinen kysta (paikallistunut pitkien putkiluiden diafyysiin tai metafyysiin);
- Monoaksiaalinen kuituisen osteodysplasian tyyppi (ilmenee pääasiassa lapsuudessa, johon liittyy luun kaarevuus ilman luun paisumista);
- Hyperparatyreoosin osteodystrofia (ei selkeää rajaa terveen luun alueelta, ei selkeää luun pullistumaa);
- Yksinäinen syöpäinen luumetastaasi (jolle on ominaista tuhoavat fokukset, joilla on kaarevat "syödyt" ääriviivat).
On tärkeää pitää mielessä, että hyvänlaatuinen osteoblastoklastooma voi aina muuttua pahanlaatuiseksi. Pahanlaatuisuuden syitä ei ole vielä tarkasti selvitetty, mutta tutkijat uskovat, että trauma ja hormonaaliset muutokset (esim. raskauden aikana) myötävaikuttavat siihen. Joidenkin havaintojen mukaan pahanlaatuisuutta on esiintynyt myös toistuvien etäsädehoitojen sarjojen yhteydessä.
Luutumisen oireet:
- Kasvain alkaa kasvaa nopeasti;
- Kipu pahenee;
- Tuhoavan fokuksen koko kasvaa ja solu-trabekulaarinen faasi siirtyy lyyttiseen faasiin;
- Aivokuoren kerros hajoaa;
- Tuhoavan fokuksen ääriviivat hämärtyvät;
- Lukituslevy on romahtamassa;
- On periosteaalinen reaktio.
Primaarisen pahanlaatuisen kasvaimen (osteogeeninen osteoklastinen sarkooma) ja pahanlaatuisen osteoblastoklastooman erilaistumisprosessissa kiinnitetään erityistä huomiota patologian kestoon ja radiologisen kuvan dynamiikkaan. Primaarisen pahanlaatuisen kasvaimen röntgenkuvassa ei ole osteoblastoklastoomalle tyypillistä luun kohoumaa, luusiltoja ei ole, ja voidaan havaita sklerosoituneita alueita, joilla on epäselvät ääriviivat. Maligniteetissa kuitenkin usein on pieni alue sulkulevystä, joka aiemmin toimi esteenä terveelle luusegmentille.
Kuka ottaa yhteyttä?
Hoito osteoblastoklastoomat
Ainoa oikea hoito osteoblastoklastoomapotilaille on leikkaus. Hellävaraisin toimenpide tehdään kasvaimen kehityksen alkuvaiheessa ja se edustaa sairastuneen kudoksen poistoa ja ontelon täyttämistä siirteellä. Siirre otetaan potilaan toisesta terveestä luusta. Tällainen toimenpide on edullisin ja vähemmän traumaattinen, mutta joissakin tapauksissa se on myös vähemmän radikaali. Sairastuneen luunpalan poisto yhdessä kasvaimen kanssa katsotaan luotettavammaksi menetelmäksi, joka minimoi kasvaimen uudelleenkasvun todennäköisyyden.
Jos kyseessä on laiminlyöty, suurikokoinen ja erityisesti pahanlaatuisuuteen taipuvainen tai jo pahanlaatuinen osteoblastoklastooma, harkitaan usein raajan osittaista tai täydellistä amputaatiota.
Yleisesti ottaen osteoblastoklastooman kirurgisen hoidon taktiikka valitaan patologisen fokuksen sijainnin, leviämisen ja aggressiivisuuden mukaan.
Jos kasvain vaikuttaa pitkiin putkimaisiin luihin, on suositeltavaa kiinnittää huomiota tällaisiin kirurgisiin toimenpiteisiin:
- Reunan resektio alloplastialla tai autoplastialla hyvänlaatuisessa, viivästyneessä prosessissa, solurakenteisissa pesäkkeissä ja epimetafyysin reuna-alueilla. Kiinnitys metalliruuveilla.
- Kun solumainen osteoblastoklastooma leviää luun läpimitan puoliväliin, kaksi kolmasosaa nivelnastan osasta, osittain diafyysistä ja nivelpinnasta resektoidaan. Vika täytetään nivelrustosiirteellä. Se kiinnitetään tukevasti sidepulteilla ja ruuveilla.
- Epimetafyysin koko pituisen rappeutumisen tai patologisen murtuman tapauksessa käytetään sellaisia taktiikoita kuin segmentaalinen resektio nivelleikkauksella ja vian täyttäminen allosiirteellä. Se kiinnitetään sementoidulla sauvalla.
- Proksimaalisen reisiluun alueen patologisen murtuman ja osteoblastoklastooman pahanlaatuisuuden sattuessa tehdään lonkan tekonivelleikkaus.
- Polven nivelalueen päiden resektiossa käytetään allopolysubstanssisiirtoa fiksaatiolla. Täydellinen endoproteesin käyttö pidennettynä titaanivarrella on usein parempi vaihtoehto myöhemmän sädehoidon varmistamiseksi.
- Jos patologinen pesäke sijaitsee sääriluun distaalisessa päässä, suoritetaan resektio luuplastisella nilkan artrodesi-leikkauksella. Jos telaluu on vaurioitunut, se poistetaan ekstrupaatioartrodesilla.
- Kaularangan vaurioissa tehdään etummainen pääsy C1- ja C2- nikamiin. Anterolateraalinen pääsy on edullinen.Th1-Th2- tasolla käytetään etummaista pääsyä vinolla sternotomialla kolmanteen kylkiväliin (suonet siirretään varovasti alaspäin). Jos kasvain vaikuttaa 3-5 rintanikaman runkoon, tehdään anterolateraalinen pääsy ja kolmannen kylkiluun resektio. Lapaluu siirretään taaksepäin katkaisematta lihaksistoa. Jos osteoblastoklastooma sijaitsee torakolumbaalisella alueella Th11:n ja L2:n välillä, ensisijainen toimenpide on oikeanpuoleinen torakofrenolumbotomia. Pääsy ristiluun kolmen ylemmän nikaman etuosaan on vaikeampaa. Suositellaan anterolateraalista retroperitoneaalista oikeanpuoleista pääsyä ja verisuonten ja virtsanjohtimen huolellista drenaaatiota.
- Jos nikamien runkoja tuhoutuu vakavasti tai patologia on levinnyt rinta- ja lanne-ristirangan kaarialueelle, suoritetaan tässä tapauksessa selkärangan transpedikulaarinen-translaminaarinen kiinnitys, jonka jälkeen tuhoutuneet nikamat poistetaan lisäautoplastialla.
- Jos otsa- ja iskiasluusta havaitaan hyvänlaatuinen osteoblastoklastooma, patologisesti muuttunut segmentti poistetaan terveen kudoksen sisältä ilman luunsiirtoa. Jos lonkkamaljan pohja ja katto ovat vaurioituneet, suoritetaan resektio, jossa luunsiirto korvaa vian ja kiinnitetään spongioosikiinnikkeillä.
- Jos suoliluu, rintaluu tai iskiasluu on vaurioitunut, tehdään alloplastia rakenteellisella allosiirteellä, siirrännäisosteosynteesi, sementtipohjainen muovin asettaminen ja proteesin pään uudelleenasentaminen keinotekoiseen onteloon.
- Jos ristiluu ja L2 ovat vaurioituneet, suoritetaan kaksivaiheinen toimenpide, johon kuuluu patologisesti muuttuneen alemman sakraaliluun fragmentin (jopa S2:een asti ) takaa tehtävä resektio, transpedikulaarinen fiksaatio ja kasvaimen poisto etupuolelta retroperitoneaalisella menetelmällä luusiirteen avulla.
Jokaisessa erityistilanteessa lääkäri määrittää sopivimman kirurgisen toimenpiteen menetelmän, mukaan lukien uusimman teknologian soveltamisen mahdollisuuden harkitseminen hoidon tulosten parantamiseksi ja potilaan normaalin elämänlaadun varmistamiseksi.
Ennaltaehkäisy
Osteoblastoklastooman ehkäisyyn ei ole erityistä keinoa. Ensinnäkin tämä johtuu tällaisten kasvainten kehittymisen syiden riittämättömästä tutkimuksesta. Monet asiantuntijat korostavat luustovaurioiden ehkäisyä tärkeimpien ehkäisykohtien joukossa. Trauman suorasta vaikutuksesta luukasvainten muodostumiseen ei kuitenkaan ole näyttöä, ja trauma monissa tapauksissa vain kiinnittää huomiota olemassa olevaan kasvainprosessiin eikä sillä ole ilmeistä merkitystä patologisen fokuksen alkuperässä, mutta samalla se voi edistää sen kasvua.
Ei pidä unohtaa, että osteoblastoklastooma muodostuu usein luihin, jotka ovat aiemmin altistuneet ionisoivalle säteilylle – esimerkiksi muiden kasvainten hoitotarkoituksessa. Radioaktiivisuuden aiheuttamat kasvaimet ilmenevät yleensä aikaisintaan 3 vuotta säteilyaltistuksen jälkeen.
Epäspesifisiin ennaltaehkäiseviin toimenpiteisiin kuuluvat:
- Huonojen tapojen poistaminen;
- Terveellisen elämäntavan johtaminen;
- Laadukas ja kestävä ravitsemus;
- Kohtalainen säännöllinen fyysinen aktiivisuus;
- Vammojen ehkäisy, kehon patologisten prosessien oikea-aikainen hoito, immuniteetin vakauttaminen.
Ennuste
Patologisia murtumia esiintyy usein luukudoksen vaurioituneella alueella. Tässä tapauksessa hyvänlaatuisilla kasvaimilla, edellyttäen että käytetään radikaalia hoitomenetelmää, on suotuisa ennuste, vaikka patologisen pesäkkeen uusiutumisen ja pahanlaatuisuuden mahdollisuutta ei suljeta pois. Hyvänlaatuisen osteoblastoklastooman epäsuotuisaa lopputulosta ei suljeta pois, jos pesäkkeelle on ominaista aktiivinen kasvu ja voimakas luun tuhoutuminen. Tällainen kasvain voi nopeasti tuhota kokonaisen luusegmentin, mikä johtaa patologisen murtuman kehittymiseen ja merkittävään luun toiminnan heikkenemiseen. Tällaisilla potilailla on usein ongelmia luukudosvaurion kirurgisessa korvaamisessa, ja kehittyy murtuman paranemattomuuteen liittyviä komplikaatioita.
Kaikkien pahanlaatuisten osteoblastoklastoomien varianttien keskimääräinen viiden vuoden eloonjäämisaste sekä lapsilla että aikuisilla on 70 %, mitä voidaan pitää varsin hyvänä. Tästä voidaan päätellä, että monissa tapauksissa tällaiset kasvaimet paranevat varsin onnistuneesti. Tietenkin myös sellaiset seikat kuin kasvainprosessin tyyppi, sen vaihe, leesion aste ja pahanlaatuisuus ovat erittäin tärkeitä.
Ilmeisesti pahanlaatuinen osteoblastoklastooma on suurin uhka. Tässä tilanteessa voimme puhua suotuisasta ennusteesta vain varhaisessa havaitsemisessa, helppokäyttöisessä kirurgisessa lokalisoinnissa ja kohdistuskohdan herkkyydessä kemopreventiivisille aineille ja sädehoidolle.

